Wat zijn keloïden?
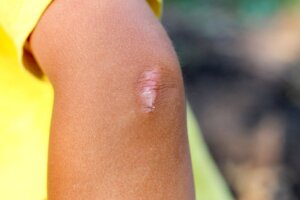
Keloïden, ook bekend als keloïde littekens, verheven littekens of hypertrofische littekens, zijn een soort abnormale littekens die de oorspronkelijke wond overlappen. Over het algemeen zijn keloïden een overdreven reactie van het organisme om een verwonding te genezen, wat leidt tot de vorming van vezelig weefsel in reliëf dat wordt gekenmerkt door hard en slecht gedefinieerd te zijn.
Dit type littekens komt veel voor en gaat vaak gepaard met gevoelens van ongemak en afwijzing door mensen. Omdat ze altijd verheven zijn en de neiging hebben om een andere kleur te hebben dan de omringende huid, kunnen mensen hierdoor angst, onrust en depressie ervaren (vooral als ze zich in een blootgesteld gebied bevinden). We laten zien wat wetenschappers er over weten.
Kenmerken van keloïden
Onderzoekers classificeren (Engelse link) keloïden als overmatige pathologische littekens. Ze onderscheiden zich doordat ze littekenweefsel ontwikkelen voorbij de eerste randen van een wond. Dit proces is progressief, dus het kan maanden duren voordat het litteken zijn definitieve vorm heeft bereikt. Ze kunnen pijn, jeuk en een branderig gevoel veroorzaken en zijn meestal lichter of donkerder van toon dan de omringende huid.
Keloïden worden ook gekenmerkt doordat ze dik en hard zijn en een onregelmatige textuur hebben. Wrijven of wrijving met kleding of voorwerpen verergert jeuksymptomen, hoewel deze meestal verdwijnen als de progressie van littekenweefsel is gestopt. In de regel gebeurt dit ongeveer 12 maanden na de start van het proces.
Op zichzelf veroorzaken ze geen gezondheidsproblemen, hoewel ze als esthetisch ongemak worden ervaren. Om deze reden geeft het bewijs aan (Engelse link) dat de ontwikkeling ervan een impact heeft op de levenskwaliteit van mensen, en dat dit in grotere mate het geval is naarmate het getroffen gebied meer wordt blootgesteld.
Keloïden gaan niet vanzelf weg en kunnen grote weerstand tegen behandeling vertonen. In deze contexten worden de emotionele gevolgen versterkt.
Oorzaken van keloïden
Zoals experts (Engelse link) terecht opmerken, hebben mensen met een donkere huidskleur van Afrikaanse, Aziatische en Latijns-Amerikaanse afkomst meer kans op het ontwikkelen van keloïden dan blanken. In deze groepen kan de incidentie oplopen tot 16%, met hogere percentages tijdens de puberteit en zwangerschap. De vorming ervan is te wijten aan een combinatie van genetische en omgevingsfactoren.
Sommige zeldzame genetische aandoeningen verhogen de kans op het ontwikkelen van keloïden, zoals het Rubinstein-Taybi-syndroom en het Goeminne-syndroom. Er zijn tot nu toe geen specifieke genen geïdentificeerd, maar een familiegeschiedenis van abnormale littekens verhoogt de kans op het ontwikkelen van dergelijke episodes.
Hun vorming is normaal gesproken ook beperkt tot specifieke gebieden. Ze komen het meest voor op de schouders, bovenrug, achterkant van de nek en borstbeen.
De ontwikkeling ervan op de handpalmen, voetzolen, oogleden en geslachtsorganen daarentegen is zeer zeldzaam. Hoewel we tot nu toe hebben opgemerkt dat ze vóór het genezingsproces van een wond verschijnen, kunnen ze ook onafhankelijk daarvan verschijnen.
Keloïden kunnen zich inderdaad vormen na infectieuze processen of oppervlakkige trauma’s. Ze komen ook vaker voor wanneer een voorwerp het lichaam binnendringt, dus dit verklaart waarom ze bijvoorbeeld na het piercen vaak op de oorlel en andere delen van het oor verschijnen. Hormonale veranderingen zitten er ook achter. Daarom komen ze vaak voor tijdens zwangerschap en puberteit/adolescentie.
Behandelingsopties

Keloïden hebben geen behandeling nodig, hoewel het om cosmetische redenen kan worden gedaan. Het wordt ook als een haalbare optie beschouwd wanneer littekenweefsel de mobiliteit beperkt, bijvoorbeeld wanneer het zich ontwikkelt op de kruising van een gewricht.
Er is geen gouden standaard om hiermee om te gaan, dus de keuze wordt gemaakt door de specialist op basis van de ernst van het letsel, de leeftijd en de voorkeuren van de patiënt.
Vaak kies je ervoor om meerdere opties te overwegen, dit omdat veel daarvan moeilijk te verwijderen zijn. Ze verdwijnen niet altijd volledig, dus in sommige contexten worden ze geminimaliseerd. We laten u achter met de belangrijkste opties volgens de experts (Engelse link):
Occlusieve verbanden
Zoals siliconengel vellen. Ze werken door hydratatie en occlusie van het wondbed, waardoor weefselvorming wordt voorkomen. Het is een haalbare optie bij het detecteren van de eerste tekenen van littekenmisvorming.
Compressietherapie bij keloïden
Dit wordt voornamelijk gebruikt om keloïden in de oren te behandelen. Er zijn veel soorten, waaronder elastische verbanden, op maat gemaakte oorstukjes, oorbellen en magneten.
Intralaesionale steroïden
Deze zijn een voorkeursoptie voor veel specialisten, hoewel ze als een aanvullende therapie worden beschouwd. Triamcinolon wordt in deze gevallen het meest gebruikt en wordt geïnjecteerd in concentraties variërend van 2,5 tot 20 milligram voor het gezicht en tussen 20 en 40 milligram voor niet-gezichtsgebieden.
Actueel imiquimod
Hoewel het voornamelijk wordt gebruikt om basaalcelcarcinoom en HPV-wratten te behandelen, is ook aangetoond dat het effectief is bij het verwijderen van keloïden.
Topische mitomycine C
Vaak gebruikt om herhaling te voorkomen of als preventieve methode na een operatie of letsel. Het is minder effectief voor het behandelen van reeds ontwikkelde formaties.
5-fluorouracil (5-FU) intralesionale en actueel
Het wordt gebruikt om reeds ontwikkelde keloïden te behandelen, hoewel zolang ze niet langer dan twee jaar duren (de effectiviteit is in deze gevallen sterk verminderd). Dergelijke therapieën duren ten minste zes maanden.
Interferonen
Hoewel het minder wordt gebruikt dan de andere opties, wordt het als een alternatief beschouwd wanneer er op andere manieren geen vooruitgang is geboekt. De therapie duurt meestal tussen de drie en tien weken.
Bleomycine
Het wordt ook gebruikt voor hypertrofische littekens en vertoont een zeer laag recidiefpercentage. Niet alle patiënten reageren hetzelfde, dus men moet met verwachtingen worden gemeten.
Chirurgische technieken om keloïden aan te pakken
Dit type littekens kan ook worden aangepakt door middel van chirurgische technieken. Het is niet de eerste actielijn vanwege de hoge recidiefpercentages.
Andere beschikbare opties zijn cryotherapie, bestralingstherapie, gepulseerde kleurstoflaser (PDL), ablatieve laser, laserondersteunde medicijnafgifte (LADD) en toepassing van bloedplaatjesrijk plasma (PRP). Het is waarschijnlijk dat keloïden terugkeren, dus patiënten moeten hiervan op de hoogte zijn.
Keloïde preventie

Aangezien de onderliggende mechanismen niet goed worden begrepen, kun je niet veel doen om de vorming van deze abnormale littekens volledig te voorkomen. Sommige gewoonten kunnen echter het risico dat ze zich manifesteren verkleinen. Vooral als je binnen de risicogroepen valt. We geven je wat advies van de American Academy of Dermatology (AAD – Engelse link):
- Let op oorpiercings voor afwijkingen. Als je er een vindt, wordt aangeraden om de oorbel te verwijderen en te vervangen door een oorclip.
- Evalueer hoe de huid reageert op kleine perforaties, tatoeages en cosmetische ingrepen in plaats van te kiezen voor een grote wijziging. Als een afwijking wordt ontdekt, kan het gebruik van een drukverband voorkomen dat de keloïd zich ontwikkelt.
- Informeer de chirurg als je in het verleden keloïden hebt gehad.
- Een wond verzorgen direct na een verwonding om infectie en slechte genezing te voorkomen.
- Bescherm wonden tegen direct zonlicht.
- Gebruik lakens of siliconengel om de genezing van de littekens die het gevolg zijn van een verwonding te voltooien.
Tijdig handelen als het gaat om keloïden is de sleutel
Verder kun je niets doen om de ontwikkeling ervan te voorkomen. Druk uitoefenen op het aangetaste gebied wanneer het keloïd ontstaat, kan abnormale genezing voorkomen. Houd er rekening mee dat veel van hen enkele millimeters en zelfs centimeters uit de huid kunnen steken, dus tijdig handelen is van vitaal belang, aangezien het verloop van hun evolutie niet kan worden voorspeld.
Zoek medische hulp als je de vorming hiervan opmerkt. Raadpleeg met name een gekwalificeerde dermatoloog. Als je tot de risicogroepen behoort, kun je beter activiteiten vermijden die laesies op het huidoppervlak bevorderen, evenals lichaamsaanpassingen (hoe klein ook). Hoewel ze meestal niet zo groot worden, vormen ze voor iedereen een latent esthetisch ongemak.
Keloïden, ook bekend als keloïde littekens, verheven littekens of hypertrofische littekens, zijn een soort abnormale littekens die de oorspronkelijke wond overlappen. Over het algemeen zijn keloïden een overdreven reactie van het organisme om een verwonding te genezen, wat leidt tot de vorming van vezelig weefsel in reliëf dat wordt gekenmerkt door hard en slecht gedefinieerd te zijn.
Dit type littekens komt veel voor en gaat vaak gepaard met gevoelens van ongemak en afwijzing door mensen. Omdat ze altijd verheven zijn en de neiging hebben om een andere kleur te hebben dan de omringende huid, kunnen mensen hierdoor angst, onrust en depressie ervaren (vooral als ze zich in een blootgesteld gebied bevinden). We laten zien wat wetenschappers er over weten.
Kenmerken van keloïden
Onderzoekers classificeren (Engelse link) keloïden als overmatige pathologische littekens. Ze onderscheiden zich doordat ze littekenweefsel ontwikkelen voorbij de eerste randen van een wond. Dit proces is progressief, dus het kan maanden duren voordat het litteken zijn definitieve vorm heeft bereikt. Ze kunnen pijn, jeuk en een branderig gevoel veroorzaken en zijn meestal lichter of donkerder van toon dan de omringende huid.
Keloïden worden ook gekenmerkt doordat ze dik en hard zijn en een onregelmatige textuur hebben. Wrijven of wrijving met kleding of voorwerpen verergert jeuksymptomen, hoewel deze meestal verdwijnen als de progressie van littekenweefsel is gestopt. In de regel gebeurt dit ongeveer 12 maanden na de start van het proces.
Op zichzelf veroorzaken ze geen gezondheidsproblemen, hoewel ze als esthetisch ongemak worden ervaren. Om deze reden geeft het bewijs aan (Engelse link) dat de ontwikkeling ervan een impact heeft op de levenskwaliteit van mensen, en dat dit in grotere mate het geval is naarmate het getroffen gebied meer wordt blootgesteld.
Keloïden gaan niet vanzelf weg en kunnen grote weerstand tegen behandeling vertonen. In deze contexten worden de emotionele gevolgen versterkt.
Oorzaken van keloïden
Zoals experts (Engelse link) terecht opmerken, hebben mensen met een donkere huidskleur van Afrikaanse, Aziatische en Latijns-Amerikaanse afkomst meer kans op het ontwikkelen van keloïden dan blanken. In deze groepen kan de incidentie oplopen tot 16%, met hogere percentages tijdens de puberteit en zwangerschap. De vorming ervan is te wijten aan een combinatie van genetische en omgevingsfactoren.
Sommige zeldzame genetische aandoeningen verhogen de kans op het ontwikkelen van keloïden, zoals het Rubinstein-Taybi-syndroom en het Goeminne-syndroom. Er zijn tot nu toe geen specifieke genen geïdentificeerd, maar een familiegeschiedenis van abnormale littekens verhoogt de kans op het ontwikkelen van dergelijke episodes.
Hun vorming is normaal gesproken ook beperkt tot specifieke gebieden. Ze komen het meest voor op de schouders, bovenrug, achterkant van de nek en borstbeen.
De ontwikkeling ervan op de handpalmen, voetzolen, oogleden en geslachtsorganen daarentegen is zeer zeldzaam. Hoewel we tot nu toe hebben opgemerkt dat ze vóór het genezingsproces van een wond verschijnen, kunnen ze ook onafhankelijk daarvan verschijnen.
Keloïden kunnen zich inderdaad vormen na infectieuze processen of oppervlakkige trauma’s. Ze komen ook vaker voor wanneer een voorwerp het lichaam binnendringt, dus dit verklaart waarom ze bijvoorbeeld na het piercen vaak op de oorlel en andere delen van het oor verschijnen. Hormonale veranderingen zitten er ook achter. Daarom komen ze vaak voor tijdens zwangerschap en puberteit/adolescentie.
Behandelingsopties

Keloïden hebben geen behandeling nodig, hoewel het om cosmetische redenen kan worden gedaan. Het wordt ook als een haalbare optie beschouwd wanneer littekenweefsel de mobiliteit beperkt, bijvoorbeeld wanneer het zich ontwikkelt op de kruising van een gewricht.
Er is geen gouden standaard om hiermee om te gaan, dus de keuze wordt gemaakt door de specialist op basis van de ernst van het letsel, de leeftijd en de voorkeuren van de patiënt.
Vaak kies je ervoor om meerdere opties te overwegen, dit omdat veel daarvan moeilijk te verwijderen zijn. Ze verdwijnen niet altijd volledig, dus in sommige contexten worden ze geminimaliseerd. We laten u achter met de belangrijkste opties volgens de experts (Engelse link):
Occlusieve verbanden
Zoals siliconengel vellen. Ze werken door hydratatie en occlusie van het wondbed, waardoor weefselvorming wordt voorkomen. Het is een haalbare optie bij het detecteren van de eerste tekenen van littekenmisvorming.
Compressietherapie bij keloïden
Dit wordt voornamelijk gebruikt om keloïden in de oren te behandelen. Er zijn veel soorten, waaronder elastische verbanden, op maat gemaakte oorstukjes, oorbellen en magneten.
Intralaesionale steroïden
Deze zijn een voorkeursoptie voor veel specialisten, hoewel ze als een aanvullende therapie worden beschouwd. Triamcinolon wordt in deze gevallen het meest gebruikt en wordt geïnjecteerd in concentraties variërend van 2,5 tot 20 milligram voor het gezicht en tussen 20 en 40 milligram voor niet-gezichtsgebieden.
Actueel imiquimod
Hoewel het voornamelijk wordt gebruikt om basaalcelcarcinoom en HPV-wratten te behandelen, is ook aangetoond dat het effectief is bij het verwijderen van keloïden.
Topische mitomycine C
Vaak gebruikt om herhaling te voorkomen of als preventieve methode na een operatie of letsel. Het is minder effectief voor het behandelen van reeds ontwikkelde formaties.
5-fluorouracil (5-FU) intralesionale en actueel
Het wordt gebruikt om reeds ontwikkelde keloïden te behandelen, hoewel zolang ze niet langer dan twee jaar duren (de effectiviteit is in deze gevallen sterk verminderd). Dergelijke therapieën duren ten minste zes maanden.
Interferonen
Hoewel het minder wordt gebruikt dan de andere opties, wordt het als een alternatief beschouwd wanneer er op andere manieren geen vooruitgang is geboekt. De therapie duurt meestal tussen de drie en tien weken.
Bleomycine
Het wordt ook gebruikt voor hypertrofische littekens en vertoont een zeer laag recidiefpercentage. Niet alle patiënten reageren hetzelfde, dus men moet met verwachtingen worden gemeten.
Chirurgische technieken om keloïden aan te pakken
Dit type littekens kan ook worden aangepakt door middel van chirurgische technieken. Het is niet de eerste actielijn vanwege de hoge recidiefpercentages.
Andere beschikbare opties zijn cryotherapie, bestralingstherapie, gepulseerde kleurstoflaser (PDL), ablatieve laser, laserondersteunde medicijnafgifte (LADD) en toepassing van bloedplaatjesrijk plasma (PRP). Het is waarschijnlijk dat keloïden terugkeren, dus patiënten moeten hiervan op de hoogte zijn.
Keloïde preventie

Aangezien de onderliggende mechanismen niet goed worden begrepen, kun je niet veel doen om de vorming van deze abnormale littekens volledig te voorkomen. Sommige gewoonten kunnen echter het risico dat ze zich manifesteren verkleinen. Vooral als je binnen de risicogroepen valt. We geven je wat advies van de American Academy of Dermatology (AAD – Engelse link):
- Let op oorpiercings voor afwijkingen. Als je er een vindt, wordt aangeraden om de oorbel te verwijderen en te vervangen door een oorclip.
- Evalueer hoe de huid reageert op kleine perforaties, tatoeages en cosmetische ingrepen in plaats van te kiezen voor een grote wijziging. Als een afwijking wordt ontdekt, kan het gebruik van een drukverband voorkomen dat de keloïd zich ontwikkelt.
- Informeer de chirurg als je in het verleden keloïden hebt gehad.
- Een wond verzorgen direct na een verwonding om infectie en slechte genezing te voorkomen.
- Bescherm wonden tegen direct zonlicht.
- Gebruik lakens of siliconengel om de genezing van de littekens die het gevolg zijn van een verwonding te voltooien.
Tijdig handelen als het gaat om keloïden is de sleutel
Verder kun je niets doen om de ontwikkeling ervan te voorkomen. Druk uitoefenen op het aangetaste gebied wanneer het keloïd ontstaat, kan abnormale genezing voorkomen. Houd er rekening mee dat veel van hen enkele millimeters en zelfs centimeters uit de huid kunnen steken, dus tijdig handelen is van vitaal belang, aangezien het verloop van hun evolutie niet kan worden voorspeld.
Zoek medische hulp als je de vorming hiervan opmerkt. Raadpleeg met name een gekwalificeerde dermatoloog. Als je tot de risicogroepen behoort, kun je beter activiteiten vermijden die laesies op het huidoppervlak bevorderen, evenals lichaamsaanpassingen (hoe klein ook). Hoewel ze meestal niet zo groot worden, vormen ze voor iedereen een latent esthetisch ongemak.
- Alster, T. S., & Tanzi, E. L. Hypertrophic scars and keloids. American journal of clinical dermatology. 2003; 4(4): 235-243.
- Betarbet, U., & Blalock, T. W. (2020). Keloids: A review of etiology, prevention, and treatment. The Journal of Clinical and Aesthetic Dermatology. 2020; 13(2): 33.
- Bock, O., Schmid-Ott, G., Malewski, P., & Mrowietz, U. Quality of life of patients with keloid and hypertrophic scarring. Archives of dermatological research. 2006; 297(10): 433-438.
- McGinty, S., & Siddiqui, W. J. Keloid. StatPearls [internet]. 2020.
Este texto se ofrece únicamente con propósitos informativos y no reemplaza la consulta con un profesional. Ante dudas, consulta a tu especialista.