Qu'est-ce que la colite ulcéreuse? Causes, symptômes et traitement

La colite ulcéreuse, ou rectocolite hémorragique, survient lorsque la muqueuse du gros intestin (côlon) s’enflamme. Cette inflammation crée des ulcères qui peuvent parfois libérer du sang et du pus. Il s’agit d’un type de maladie inflammatoire de l’intestin (MICI), tout comme la maladie de Crohn, par exemple.
Sa prévalence dans le monde est très inégale. Des études à cet égard indiquent qu’en Europe elle est de 505 cas pour 100 000 habitants, au Canada 208 et aux États-Unis 214. Ces trois régions concentrent la plus forte incidence de la maladie, constituant ainsi un facteur de risque pour son développement. Voyons tout ce que vous devez savoir à ce sujet : symptômes, causes, types et traitement.
Causes de la colite ulcéreuse
Les chercheurs ne savent toujours pas exactement ce qui cause la colite ulcéreuse. La théorie la plus largement acceptée aujourd’hui est qu’elle se manifeste en conséquence d’une combinaison de facteurs environnementaux, génétiques et immunitaires. Quels sont-ils?
Prédisposition génétique

Les preuves indiquent que la prédisposition génétique joue un rôle important. Plus de 60 gènes liés aux maladies inflammatoires de l’intestin ont été identifiés, dont un peu plus de 20 spécifiques à la rectocolite hémorragique. Étant donné que des cas ont été signalés sans parent direct avec la maladie, on ne sait pas quel pourcentage est sensible à cette maladie par cette voie.
De même, ce n’est pas parce que vous avez les gènes que vous manifesterez la maladie. Les scientifiques pensent que ceux-ci prédisposent le patient, mais il faut une interaction avec des catalyseurs externes pour les activer.
Facteurs environnementaux
Il existe de nombreux facteurs environnementaux qui favorisent le développement de la maladie. Notre compréhension de ceux-ci est toujours en cours, de sorte que quelques-uns s’ajoutent au fil des décennies. Jusqu’à présent, nous avons relevé les suivants:
- Tabagisme: tout semble indiquer que le tabagisme augmente les chances de souffrir de la maladie. Ceci a été démontré par plusieurs études qui indiquent que la nicotine peut être le principal responsable du processus inflammatoire. Le tabagisme peut également aggraver l’évolution de la maladie. Il est donc conseillé aux patients d’arrêter pendant le traitement.
- Utilisation de médicaments: Il existe des preuves que les anti-inflammatoires non stéroïdiens peuvent causer ou aggraver la maladie. De plus, des études et des recherches montrent que les antibiotiques et les pilules contraceptives peuvent avoir le même effet.
- Répartition géographique: Comme nous l’avons noté au début, la colite ulcéreuse est plus fréquente dans certaines zones géographiques. Bien que les chercheurs s’accordent à dire que sa prévalence est à la hausse, la maladie reste plus courante dans les pays du Nord.
- Hypothèse bactérienne: Il y a encore beaucoup à étudier à cet égard, mais certaines preuves suggèrent que l’inflammation peut être initiée ou du moins aggravée par des bactéries. Les plus étudiées sont Salmonella, Shiguella et Yersinia.
A ce jour, le régime alimentaire n’est étonnamment pas répertorié comme l’un des déclencheurs de la colite ulcéreuse. Certes, il peut aggraver les symptômes, mais à lui seul, il ne développe pas la maladie.
Troubles immunitaires
L’inflammation du côlon générée par ce type de colite est déclenchée par un processus auto-immun. Il a été documenté pendant une vingtaine d’années que le fait d’avoir un trouble de ce type augmente les chances d’en développer un autre à l’avenir.
Par conséquent, les patients qui ont reçu un diagnostic de psoriasis, de polyarthrite rhumatoïde, de lupus et d’autres affections peuvent développer cette maladie au cours de leur vie.
En complément, l’American Gastroenterological Association rappelle que la rectocolite hémorragique est plus fréquente entre 15 et 30 ans. Après 60 ans, une augmentation des cas est à nouveau générée. Se situer dans ces tranches d’âge augmente donc les chances de développement.
Types de colite ulcéreuse
La colite ulcéreuse peut se manifester de différentes manières. Celles-ci sont généralement répertoriées en fonction de la partie du gros intestin qui est touchée. Crohn’s and Colitis UK indique les types suivants:
- Rectite: survient lorsque l’inflammation se concentre uniquement dans le rectum. Le reste de l’intestin ne présente pas de lacérations, de sorte que son fonctionnement n’est pas loin du conventionnel. Les patients atteints de rectite développent souvent un ténesme. Autrement dit, le besoin physiologique de déféquer alors qu’en réalité le côlon est vide.
- Colite ulcéreuse distale: affecte le côlon descendant et le rectum. Ceux qui développent cette variante ressentent une douleur ou une pression sur le côté gauche. Le ténesme peut également se manifester de manière récurrente.
- Pancolite totale: lorsque l’inflammation affecte tout le gros intestin, on diagnostique une pancolite, également connue sous le nom de colite ulcéreuse totale. Si l’inflammation est inégale, mais à plusieurs endroits, on parle alors de colite ulcéreuse étendue.
Le fait que vous ayez développé un type ne vous empêche pas de manifester une autre variante dans le futur. Par exemple, la rectite évolue souvent vers d’autres types au fil des ans (surtout si elle n’est pas traitée).
Symptômes de la colite ulcéreuse
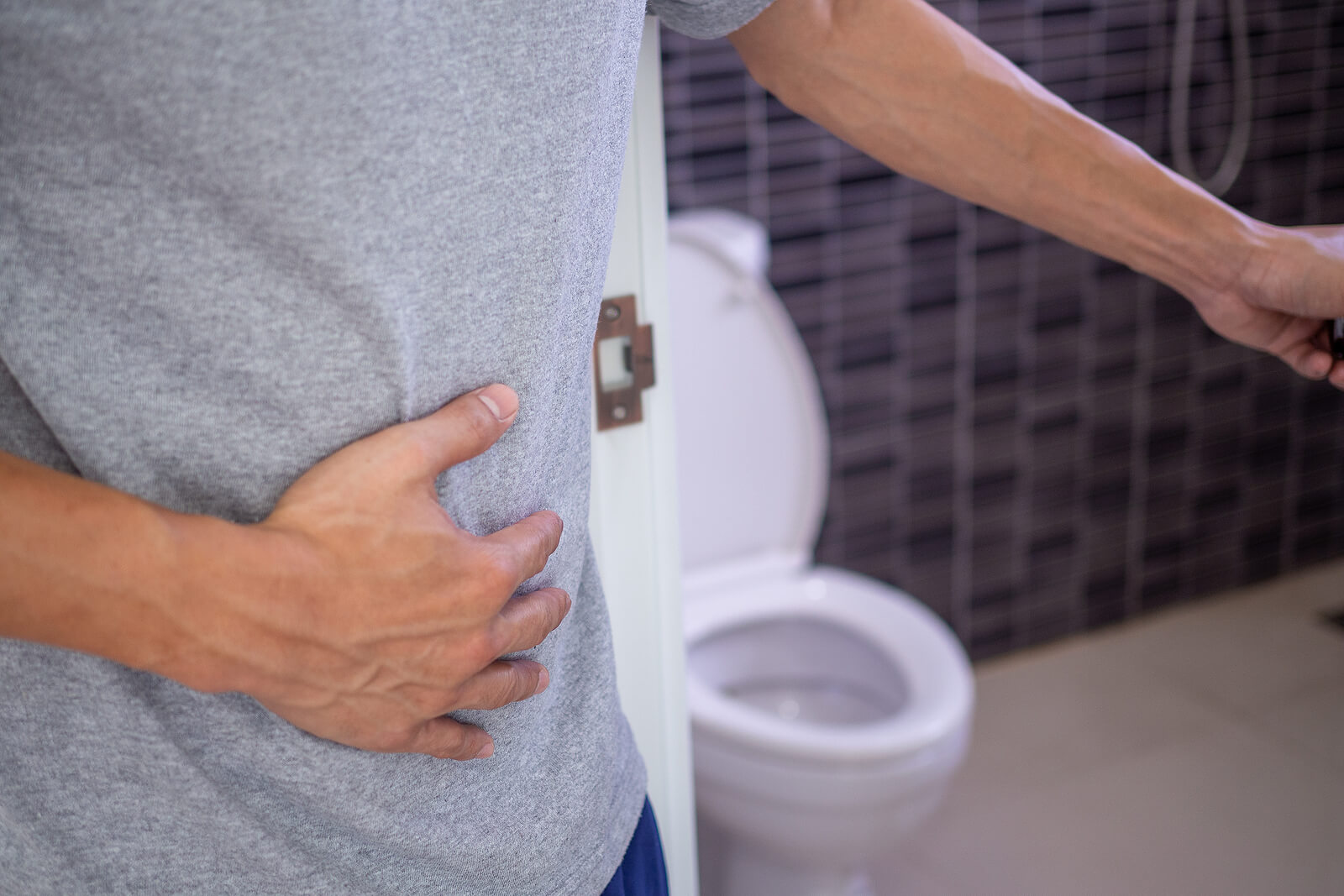
Les signes qui caractérisent la maladie sont très variés. À cela s’ajoute que, comme d’autres troubles auto-immuns, elle présente généralement des images d’exacerbations et de rémissions. Les exacerbations, également appelées poussées, correspondent à l’aggravation des symptômes. Pour sa part, la rémission est l’absence de ces symptômes de façon temporaire.
Les deux situations ne peuvent pas être prédites, donc chaque patient les développe différemment. Par exemple, vous pouvez vivre des années en rémission ou, au contraire, connaître une dizaine de rechutes dans l’année. De manière générale, on peut classer les signes du trouble en intestinaux et extra-intestinaux.
Symptômes intestinaux
Les premiers symptômes se développent généralement sous forme de manifestations dans la région intestinale. Leur intensité est généralement légère, bien qu’elle augmente à mesure que l’inflammation et les ulcères s’aggravent. Parmi les principaux, nous soulignons les suivants:
- Selles sanglantes.
- Augmentation de la fréquence et de l’intensité des allers aux toilettes.
- Douleur dans la région abdominale.
- Diarrhée.
- Selles d’aspect muqueux.
- Augmentation du bruit abdominal (borborygme).
Les symptômes varient selon la variante que le patient a développé, de sorte que la constipation ou le ténesme peuvent également survenir.
Symptômes extra-intestinaux
Il n’est pas rare que les symptômes s’étendent au-delà de la région intestinale, une caractéristique qui déroute souvent les patients. La Fondation Crohn et Colite cite les éléments suivants parmi les principaux :
- Fièvre.
- Nausée et vomissements.
- Perte de poids.
- Malnutrition.
- Perte d’appétit.
- Fatigue.
- Anémie.
- Croissance retardée ou petite taille.
Le patient peut également manifester des douleurs articulaires, des ulcères buccaux, des problèmes de peau et une inflammation des yeux.
Diagnostic de la colite ulcéreuse
Il existe de nombreuses alternatives pour diagnostiquer la rectocolite hémorragique. À ce stade, vous devez garder à l’esprit qu’il s’agit d’une affection qui manifeste les mêmes symptômes que les autres, de sorte qu’un mauvais diagnostic est à l’ordre du jour. Par conséquent, les spécialistes effectuent divers tests avant d’informer le patient de la maladie. Les plus utilisés sont les suivants :
- Endoscopie: elle n’est pas utilisée pour détecter l’inflammation du côlon elle-même, mais pour écarter d’autres troubles gastro-intestinaux possibles pouvant être à l’origine des symptômes.
- Coloscopie: c’est le test standard pour détecter les signes que le patient souffre de colite ulcéreuse. Elle s’accompagne généralement d’une biopsie pour analyser plus en détail le tissu du gros intestin.
- Tomodensitométrie: bien que moins courante, une tomodensitométrie peut également être utilisée si les soupçons pointent dans une autre direction.
- Analyses sanguines: utile pour rechercher des signes d’anémie et d’autres carences liées à une mauvaise absorption des nutriments. Elles sont également importantes pour évaluer la présence de protéine C-réactive, signe d’un processus inflammatoire dans le corps. Il n’est pas rare que des anticorps spécifiques soient testés.
- Tests de selles: d’une grande aide pour écarter les causes bactériennes, parasites ou déterminer certains marqueurs inflammatoires.
Grâce à ces examens, en plus de prendre en compte les antécédents cliniques et les symptômes du patient, le spécialiste sera en mesure de diagnostiquer la maladie. Par ailleurs, il peut faire un diagnostic différentiel si cela correspond. Les chercheurs ont identifié les éléments suivants comme les plus courants:
- La maladie de Crohn.
- Syndrome du côlon irritable.
- Divers types de colite, comme infectieuse, ischémique ou pseudomembraneuse.
D’autres explications possibles sont les infections parasitaires et virales. La cause réelle sera déterminée en fonction des résultats du test.
Options de traitement pour la colite ulcéreuse
Cette maladie auto-immune est considérée comme étant d’évolution chronique. C’est-à-dire que sa manifestation est généralement à long terme et peut s’aggraver à mesure qu’elle progresse. Par conséquent, le traitement vise à arrêter les progrès, à contrer les symptômes et à augmenter les temps de rémission. Une combinaison des éléments suivants peut être utilisée pour cela :
Thérapies pharmacologiques
Elles sont choisies en fonction de chaque patient, car les caractéristiques de la maladie varient considérablement dans chaque cas. Parmi les types de médicaments les plus utilisés, nous soulignons les suivants:
- Immunosuppresseurs: permettent de contrer les réponses auto-immunes. Azasan (azathioprine) et Purinethol (mercaptopurine) sont les plus utilisés, bien que Remicade (infliximab), Humira (adalimumab), Simponi (golimumab), Sandimmune (cyclosporine) et Entyvio (vedolizumab) puissent également être utilisés.
- Antibiotiques: comme nous l’avons déjà indiqué, leur utilisation est partiellement contre-indiquée car ils peuvent aggraver les épisodes. Cependant, si une infection du tractus intestinal est suspectée, l’amoxicilline, l’azithromycine et d’autres médicaments peuvent être utilisés.
- Anti-inflammatoires: ils sont considérés comme le traitement principal de la maladie, les corticostéroïdes et les 5-aminosalicylates étant les plus fréquemment prescrits.
Modifications de régime
Bien qu’à lui seul il ne puisse pas provoquer la maladie, le régime aggrave les symptômes lorsque l’ingestion est très désordonnée. Le spécialiste recommandera de limiter la consommation de produits laitiers, gras, transformés, épicés et de privilégier plutôt les légumes, les fruits, les légumineuses, les fibres et les viandes blanches.
Vous pouvez également suggérer d’éviter les plats surchargés, car ils peuvent avoir un impact stressant sur le processus de digestion. Pour éviter cela, l’idéal est que le patient prenne cinq ou six repas dans la journée.
Il est également conseillé de garder une trace des aliments qui causent des problèmes pour les éviter. Ainsi que d’avoir l’aide d’un nutritionniste afin de ne pas déséquilibrer l’apport en nutriments.
Intervention chirurgicale
Lorsque la personne développe des symptômes chroniques, qu’il y a eu une perforation ou que le saignement est récurrent, le spécialiste recommandera une intervention chirurgicale. Les preuves indiquent que jusqu’à 20 % des personnes diagnostiquées en auront besoin au cours de la maladie. Cela signifie qu’une personne sur cinq pourrait l’utiliser à l’avenir.
Il existe de nombreux types de chirurgie pour ce paramètre, bien que cela dépende généralement de la zone touchée du côlon. Le professionnel discutera des options, des avantages et des inconvénients, et du changement de style de vie post-opération.
Soins naturels
Bien qu’ils n’aient pas été soigneusement examinés par les scientifiques, certains patients signalent une amélioration grâce à certains traitements naturels. Ceux-ci ne doivent en aucun cas remplacer le principal et il est recommandé d’informer le spécialiste de leur utilisation pour évaluer leur efficacité. En voici quelques-uns:
- Boswellia.
- Curcuma.
- Aloé vera.
- Probiotiques.
- Graines de Plantago ovata.
Le patient doit aborder ces options avec méfiance et avoir des attentes objectives quant à leur utilisation. L’essentiel est de retenir que la maladie n’a pas de remède. Il est dons fondamental de suivre les indications du spécialiste. Si vous manifestez les symptômes décrits, n’attendez pas avant de consulter pour démarrer le processus de diagnostic.
La colite ulcéreuse, ou rectocolite hémorragique, survient lorsque la muqueuse du gros intestin (côlon) s’enflamme. Cette inflammation crée des ulcères qui peuvent parfois libérer du sang et du pus. Il s’agit d’un type de maladie inflammatoire de l’intestin (MICI), tout comme la maladie de Crohn, par exemple.
Sa prévalence dans le monde est très inégale. Des études à cet égard indiquent qu’en Europe elle est de 505 cas pour 100 000 habitants, au Canada 208 et aux États-Unis 214. Ces trois régions concentrent la plus forte incidence de la maladie, constituant ainsi un facteur de risque pour son développement. Voyons tout ce que vous devez savoir à ce sujet : symptômes, causes, types et traitement.
Causes de la colite ulcéreuse
Les chercheurs ne savent toujours pas exactement ce qui cause la colite ulcéreuse. La théorie la plus largement acceptée aujourd’hui est qu’elle se manifeste en conséquence d’une combinaison de facteurs environnementaux, génétiques et immunitaires. Quels sont-ils?
Prédisposition génétique

Les preuves indiquent que la prédisposition génétique joue un rôle important. Plus de 60 gènes liés aux maladies inflammatoires de l’intestin ont été identifiés, dont un peu plus de 20 spécifiques à la rectocolite hémorragique. Étant donné que des cas ont été signalés sans parent direct avec la maladie, on ne sait pas quel pourcentage est sensible à cette maladie par cette voie.
De même, ce n’est pas parce que vous avez les gènes que vous manifesterez la maladie. Les scientifiques pensent que ceux-ci prédisposent le patient, mais il faut une interaction avec des catalyseurs externes pour les activer.
Facteurs environnementaux
Il existe de nombreux facteurs environnementaux qui favorisent le développement de la maladie. Notre compréhension de ceux-ci est toujours en cours, de sorte que quelques-uns s’ajoutent au fil des décennies. Jusqu’à présent, nous avons relevé les suivants:
- Tabagisme: tout semble indiquer que le tabagisme augmente les chances de souffrir de la maladie. Ceci a été démontré par plusieurs études qui indiquent que la nicotine peut être le principal responsable du processus inflammatoire. Le tabagisme peut également aggraver l’évolution de la maladie. Il est donc conseillé aux patients d’arrêter pendant le traitement.
- Utilisation de médicaments: Il existe des preuves que les anti-inflammatoires non stéroïdiens peuvent causer ou aggraver la maladie. De plus, des études et des recherches montrent que les antibiotiques et les pilules contraceptives peuvent avoir le même effet.
- Répartition géographique: Comme nous l’avons noté au début, la colite ulcéreuse est plus fréquente dans certaines zones géographiques. Bien que les chercheurs s’accordent à dire que sa prévalence est à la hausse, la maladie reste plus courante dans les pays du Nord.
- Hypothèse bactérienne: Il y a encore beaucoup à étudier à cet égard, mais certaines preuves suggèrent que l’inflammation peut être initiée ou du moins aggravée par des bactéries. Les plus étudiées sont Salmonella, Shiguella et Yersinia.
A ce jour, le régime alimentaire n’est étonnamment pas répertorié comme l’un des déclencheurs de la colite ulcéreuse. Certes, il peut aggraver les symptômes, mais à lui seul, il ne développe pas la maladie.
Troubles immunitaires
L’inflammation du côlon générée par ce type de colite est déclenchée par un processus auto-immun. Il a été documenté pendant une vingtaine d’années que le fait d’avoir un trouble de ce type augmente les chances d’en développer un autre à l’avenir.
Par conséquent, les patients qui ont reçu un diagnostic de psoriasis, de polyarthrite rhumatoïde, de lupus et d’autres affections peuvent développer cette maladie au cours de leur vie.
En complément, l’American Gastroenterological Association rappelle que la rectocolite hémorragique est plus fréquente entre 15 et 30 ans. Après 60 ans, une augmentation des cas est à nouveau générée. Se situer dans ces tranches d’âge augmente donc les chances de développement.
Types de colite ulcéreuse
La colite ulcéreuse peut se manifester de différentes manières. Celles-ci sont généralement répertoriées en fonction de la partie du gros intestin qui est touchée. Crohn’s and Colitis UK indique les types suivants:
- Rectite: survient lorsque l’inflammation se concentre uniquement dans le rectum. Le reste de l’intestin ne présente pas de lacérations, de sorte que son fonctionnement n’est pas loin du conventionnel. Les patients atteints de rectite développent souvent un ténesme. Autrement dit, le besoin physiologique de déféquer alors qu’en réalité le côlon est vide.
- Colite ulcéreuse distale: affecte le côlon descendant et le rectum. Ceux qui développent cette variante ressentent une douleur ou une pression sur le côté gauche. Le ténesme peut également se manifester de manière récurrente.
- Pancolite totale: lorsque l’inflammation affecte tout le gros intestin, on diagnostique une pancolite, également connue sous le nom de colite ulcéreuse totale. Si l’inflammation est inégale, mais à plusieurs endroits, on parle alors de colite ulcéreuse étendue.
Le fait que vous ayez développé un type ne vous empêche pas de manifester une autre variante dans le futur. Par exemple, la rectite évolue souvent vers d’autres types au fil des ans (surtout si elle n’est pas traitée).
Symptômes de la colite ulcéreuse

Les signes qui caractérisent la maladie sont très variés. À cela s’ajoute que, comme d’autres troubles auto-immuns, elle présente généralement des images d’exacerbations et de rémissions. Les exacerbations, également appelées poussées, correspondent à l’aggravation des symptômes. Pour sa part, la rémission est l’absence de ces symptômes de façon temporaire.
Les deux situations ne peuvent pas être prédites, donc chaque patient les développe différemment. Par exemple, vous pouvez vivre des années en rémission ou, au contraire, connaître une dizaine de rechutes dans l’année. De manière générale, on peut classer les signes du trouble en intestinaux et extra-intestinaux.
Symptômes intestinaux
Les premiers symptômes se développent généralement sous forme de manifestations dans la région intestinale. Leur intensité est généralement légère, bien qu’elle augmente à mesure que l’inflammation et les ulcères s’aggravent. Parmi les principaux, nous soulignons les suivants:
- Selles sanglantes.
- Augmentation de la fréquence et de l’intensité des allers aux toilettes.
- Douleur dans la région abdominale.
- Diarrhée.
- Selles d’aspect muqueux.
- Augmentation du bruit abdominal (borborygme).
Les symptômes varient selon la variante que le patient a développé, de sorte que la constipation ou le ténesme peuvent également survenir.
Symptômes extra-intestinaux
Il n’est pas rare que les symptômes s’étendent au-delà de la région intestinale, une caractéristique qui déroute souvent les patients. La Fondation Crohn et Colite cite les éléments suivants parmi les principaux :
- Fièvre.
- Nausée et vomissements.
- Perte de poids.
- Malnutrition.
- Perte d’appétit.
- Fatigue.
- Anémie.
- Croissance retardée ou petite taille.
Le patient peut également manifester des douleurs articulaires, des ulcères buccaux, des problèmes de peau et une inflammation des yeux.
Diagnostic de la colite ulcéreuse
Il existe de nombreuses alternatives pour diagnostiquer la rectocolite hémorragique. À ce stade, vous devez garder à l’esprit qu’il s’agit d’une affection qui manifeste les mêmes symptômes que les autres, de sorte qu’un mauvais diagnostic est à l’ordre du jour. Par conséquent, les spécialistes effectuent divers tests avant d’informer le patient de la maladie. Les plus utilisés sont les suivants :
- Endoscopie: elle n’est pas utilisée pour détecter l’inflammation du côlon elle-même, mais pour écarter d’autres troubles gastro-intestinaux possibles pouvant être à l’origine des symptômes.
- Coloscopie: c’est le test standard pour détecter les signes que le patient souffre de colite ulcéreuse. Elle s’accompagne généralement d’une biopsie pour analyser plus en détail le tissu du gros intestin.
- Tomodensitométrie: bien que moins courante, une tomodensitométrie peut également être utilisée si les soupçons pointent dans une autre direction.
- Analyses sanguines: utile pour rechercher des signes d’anémie et d’autres carences liées à une mauvaise absorption des nutriments. Elles sont également importantes pour évaluer la présence de protéine C-réactive, signe d’un processus inflammatoire dans le corps. Il n’est pas rare que des anticorps spécifiques soient testés.
- Tests de selles: d’une grande aide pour écarter les causes bactériennes, parasites ou déterminer certains marqueurs inflammatoires.
Grâce à ces examens, en plus de prendre en compte les antécédents cliniques et les symptômes du patient, le spécialiste sera en mesure de diagnostiquer la maladie. Par ailleurs, il peut faire un diagnostic différentiel si cela correspond. Les chercheurs ont identifié les éléments suivants comme les plus courants:
- La maladie de Crohn.
- Syndrome du côlon irritable.
- Divers types de colite, comme infectieuse, ischémique ou pseudomembraneuse.
D’autres explications possibles sont les infections parasitaires et virales. La cause réelle sera déterminée en fonction des résultats du test.
Options de traitement pour la colite ulcéreuse
Cette maladie auto-immune est considérée comme étant d’évolution chronique. C’est-à-dire que sa manifestation est généralement à long terme et peut s’aggraver à mesure qu’elle progresse. Par conséquent, le traitement vise à arrêter les progrès, à contrer les symptômes et à augmenter les temps de rémission. Une combinaison des éléments suivants peut être utilisée pour cela :
Thérapies pharmacologiques
Elles sont choisies en fonction de chaque patient, car les caractéristiques de la maladie varient considérablement dans chaque cas. Parmi les types de médicaments les plus utilisés, nous soulignons les suivants:
- Immunosuppresseurs: permettent de contrer les réponses auto-immunes. Azasan (azathioprine) et Purinethol (mercaptopurine) sont les plus utilisés, bien que Remicade (infliximab), Humira (adalimumab), Simponi (golimumab), Sandimmune (cyclosporine) et Entyvio (vedolizumab) puissent également être utilisés.
- Antibiotiques: comme nous l’avons déjà indiqué, leur utilisation est partiellement contre-indiquée car ils peuvent aggraver les épisodes. Cependant, si une infection du tractus intestinal est suspectée, l’amoxicilline, l’azithromycine et d’autres médicaments peuvent être utilisés.
- Anti-inflammatoires: ils sont considérés comme le traitement principal de la maladie, les corticostéroïdes et les 5-aminosalicylates étant les plus fréquemment prescrits.
Modifications de régime
Bien qu’à lui seul il ne puisse pas provoquer la maladie, le régime aggrave les symptômes lorsque l’ingestion est très désordonnée. Le spécialiste recommandera de limiter la consommation de produits laitiers, gras, transformés, épicés et de privilégier plutôt les légumes, les fruits, les légumineuses, les fibres et les viandes blanches.
Vous pouvez également suggérer d’éviter les plats surchargés, car ils peuvent avoir un impact stressant sur le processus de digestion. Pour éviter cela, l’idéal est que le patient prenne cinq ou six repas dans la journée.
Il est également conseillé de garder une trace des aliments qui causent des problèmes pour les éviter. Ainsi que d’avoir l’aide d’un nutritionniste afin de ne pas déséquilibrer l’apport en nutriments.
Intervention chirurgicale
Lorsque la personne développe des symptômes chroniques, qu’il y a eu une perforation ou que le saignement est récurrent, le spécialiste recommandera une intervention chirurgicale. Les preuves indiquent que jusqu’à 20 % des personnes diagnostiquées en auront besoin au cours de la maladie. Cela signifie qu’une personne sur cinq pourrait l’utiliser à l’avenir.
Il existe de nombreux types de chirurgie pour ce paramètre, bien que cela dépende généralement de la zone touchée du côlon. Le professionnel discutera des options, des avantages et des inconvénients, et du changement de style de vie post-opération.
Soins naturels
Bien qu’ils n’aient pas été soigneusement examinés par les scientifiques, certains patients signalent une amélioration grâce à certains traitements naturels. Ceux-ci ne doivent en aucun cas remplacer le principal et il est recommandé d’informer le spécialiste de leur utilisation pour évaluer leur efficacité. En voici quelques-uns:
- Boswellia.
- Curcuma.
- Aloé vera.
- Probiotiques.
- Graines de Plantago ovata.
Le patient doit aborder ces options avec méfiance et avoir des attentes objectives quant à leur utilisation. L’essentiel est de retenir que la maladie n’a pas de remède. Il est dons fondamental de suivre les indications du spécialiste. Si vous manifestez les symptômes décrits, n’attendez pas avant de consulter pour démarrer le processus de diagnostic.
- Ananthakrishnan AN, Higuchi LM, Huang ES, Khalili H, Richter JM, Fuchs CS, Chan AT. Aspirin, nonsteroidal anti-inflammatory drug use, and risk for Crohn disease and ulcerative colitis: a cohort study. Ann Intern Med. 2012 Mar 6;156(5):350-9.
- Bastida G, Beltrán B. Ulcerative colitis in smokers, non-smokers and ex-smokers. World J Gastroenterol. 2011 Jun 14;17(22):2740-7.
- Campieri M, Gionchetti P. Bacteria as the cause of ulcerative colitis. Gut. 2001 Jan;48(1):132-5.
- da Silva BC, Lyra AC, Rocha R, Santana GO. Epidemiology, demographic characteristics and prognostic predictors of ulcerative colitis. World J Gastroenterol. 2014 Jul 28;20(28):9458-67.
- Kühn F, Klar E. Surgical Principles in the Treatment of Ulcerative Colitis. Viszeralmedizin. 2015 Aug;31(4):246-50.
- Langan, R. C., Gotsch, P. B., Krafczyk, M. A., & Skillinge, D. D. Ulcerative colitis: diagnosis and treatment. American family physician. 2007; 76(9): 1323-1330.
- Shaw SY, Blanchard JF, Bernstein CN. Association between the use of antibiotics and new diagnoses of Crohn’s disease and ulcerative colitis. Am J Gastroenterol. 2011 Dec;106(12):2133-42.
- Thompson, A. I., & Lees, C. W. Genetics of ulcerative colitis. Inflammatory bowel diseases. 2011; 17(3): 831-848.
- Wang X, Fan X, Deng H, Zhang X, Zhang K, Xu J, Li N, Han Q, Liu Z. Use of oral contraceptives and risk of ulcerative colitis – A systematic review and meta-analysis. Pharmacol Res. 2019 Jan;139:367-374.
Este texto se ofrece únicamente con propósitos informativos y no reemplaza la consulta con un profesional. Ante dudas, consulta a tu especialista.