Antibiotiques: histoire, classification et résistance

Les antibiotiques sont des produits chimiques produits par un être vivant ou des dérivés synthétiques de ceux-ci qui tuent ou empêchent la croissance de certaines classes de micro-organismes sensibles.
Généralement, ce sont des médicaments utilisés dans le traitement des infections bactériennes. C’est pourquoi ils sont connus comme antibactériens.
Ce sont des médicaments utilisés en médecine humaine et animale. Généralement, ils aident les défenses de l’individu jusqu’à ce que les réponses locales soient suffisantes pour contrôler l’infection.
L’objectif du traitement antibiotique est de parvenir à l’éradication du micro-organisme pathogène. Pour cela, il est nécessaire de suivre une posologie permettant d’atteindre une concentration en médicament supérieure à la concentration minimale susceptible d’interférer avec la prolifération du micro-organisme dans le foyer de l’infection.
L’automédication avec des antibiotiques est un grave problème de santé publique. Nous en parlerons plus tard.
Histoire des antibiotiques

Les puissants composés antibiotiques pour le traitement des maladies humaines causées par des bactéries, telles que la tuberculose ou la lèpre, n’ont été isolés et identifiés qu’au 20e siècle. Cependant, l’utilisation la plus éloignée des antibiotiques a eu lieu en Chine il y a plus de 2 500 ans.
Le premier antibiotique découvert était la pénicilline. La découverte a été faite en 1897 par Ernest Duchesne, en France. Le scientifique a travaillé avec des champignons du genre Penicillium. Cependant, ses travaux n’ont pas retenu l’attention de la communauté scientifique.
Plus tard, Alexander Fleming, un médecin britannique, cultivait des bactéries Staphylococcus aureus sur une plaque de gélose. La culture a été accidentellement contaminée par des champignons.
En conséquence, il a remarqué que le milieu de culture autour de la moisissure était exempt de bactéries. Bien qu’il n’ait pas pu purifier le matériel obtenu, il a reflété la découverte dans la littérature scientifique. Étant donné que le champignon appartenait au genre Penicillium, la substance qui interférait avec la croissance bactérienne serait appelée pénicilline.
La découverte des antibiotiques, comme d’autres découvertes importantes comme l’anesthésie ou l’adoption de pratiques hygiéniques, a révolutionné la médecine et est devenue l’une des grandes avancées de l’histoire de la santé.
Ensuite, nous examinerons les points suivants concernant les antibiotiques :
- Classes d’antibiotiques.
- Classification.
- Résistance aux antibiotiques.
Classes d’antibiotiques
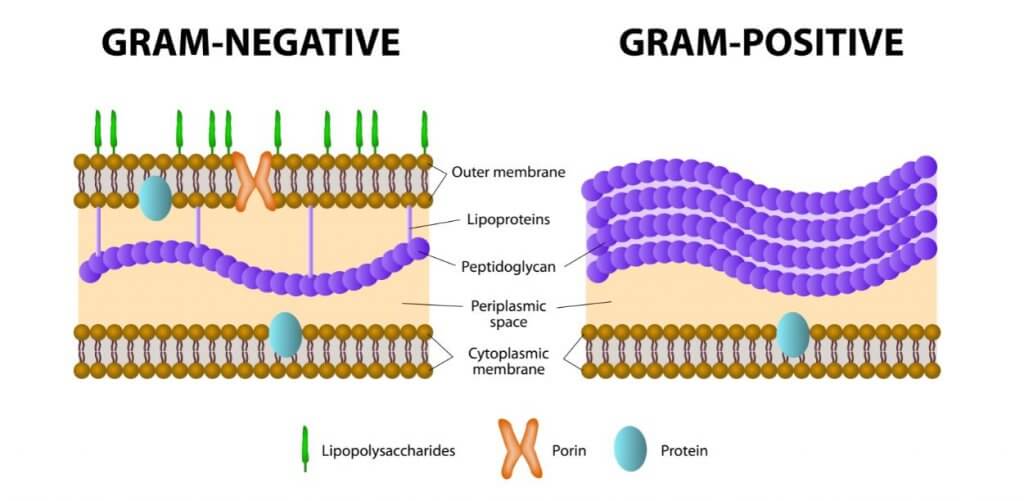
Ces médicaments peuvent être à large spectre ou à spectre étroit. Qu’ils soient d’un type ou d’un autre dépendra de leur efficacité contre les bactéries Gram +, Gram – ou les deux.
Les bactéries Gram + sont caractérisées par le fait qu’elles sont constituées d’une paroi cellulaire interne et d’une paroi peptidoglycane. C’est un exosquelette qui donne consistance et forme essentielle pour la réplication et la survie de la bactérie.
Contrairement aux précédentes, les bactéries Gram – ont une paroi cellulaire plus complexe. Ils ont une paroi cellulaire interne, une paroi peptidoglycane et une bicouche lipidique externe.
Pour savoir si une bactérie est Gram + ou Gram – Gram, une coloration est réalisée en laboratoire. Celles avec un signe positif se colorent en bleu/violet tandis que celles avec un signe négatif se colorent en rouge.
En ce sens, les antibiotiques à spectre étroit ne sont efficaces que contre un seul type de bactéries, Gram + ou Gram -. Au contraire, ceux à large spectre sont efficaces contre les deux types de bactéries.
En plus de ce type d’antibiotique, il faut différencier ceux qui sont bactériostatiques et ceux qui sont bactéricides. Les premiers sont ceux qui inhibent la croissance du micro-organisme sans induire sa mort. D’autre part, les bactéricides induisent la mort des bactéries.
Certains antibiotiques bactériostatiques peuvent être considérés comme bactéricides au-delà d’une certaine concentration.
Classification des antibiotiques
La classification de ces médicaments est établie en fonction du mécanisme d’action qu’ils déclenchent. Ainsi, on peut trouver les médicaments suivants :
1. Inhibiteurs de la synthèse de la paroi cellulaire
Les bactéries des genres Mycloplasma, Chlamydia et Riketsia n’ont pas de paroi cellulaire. Elles sont donc résistantes à ce type d’antibiotique. Au sein de ce groupe, nous distinguons les bêta-lactamines, les glucopectides et la bacitrazine A.
a) Bêta-lactames
Ces types d’antibiotiques doivent leur action à l’inhibition de la synthèse du peptidoglycane dans la paroi cellulaire. Plus précisément, ils inhibent la transpeptidation. Ils doivent entrer dans la cellule pour exercer leur effet. Son lieu d’action sont les protéines de liaison à la pénicilline.
Ce sont des médicaments à spectre étroit, car ils ne sont efficaces que contre les bactéries Gram +. De plus, ils sont bactéricides.
Ces médicaments sont administrés par voie orale et parentérale. Par ailleurs, ce sont des médicaments très sûrs puisque les effets indésirables possibles se limitent à d’éventuelles réactions allergiques. Ils peuvent traverser le placenta, mais malgré cela, ils sont de choix pendant la grossesse.
Ce sont des médicaments utilisés pour les infections de toutes sortes. Parmi les plus utilisés on trouve :
- Pénicillines.
- Céphalosporines.
- Monobactames (actifs contre les bactéries Gram-).
- Carbapénèmes.
b) Glycopeptides
Ces antibiotiques inhibent la synthèse de la paroi cellulaire de l’extérieur. Ils sont également bactéricides. Sa principale caractéristique est qu’ils réduisent la résistance que les bactéries peuvent développer pour que d’autres antibiotiques soient efficaces.
Ils facilitent la réduction de la charpente peptidoglycane des bactéries Gram -. Ainsi, ils favorisent l’action de médicaments spécifiques contre ces bactéries. Cependant, les glycopeptides sont efficaces contre les bactéries Gram+.
Une association pharmacologique typique est l’administration d’aminoglycosides, qui inhibent la synthèse des protéines, avec la vancomycine afin que cette dernière favorise l’action des aminosides.
Quant à la vancomycine, qui est le médicament le plus représentatif de ce groupe, elle est administrée par voie intraveineuse. Il faut être prudent car c’est un médicament qui a une toxicité élevée et si la perfusion est rapide, le patient peut souffrir du syndrome du cou rouge.
Il peut également être administré par voie orale, mais uniquement pour le traitement de la colite pseudomembraneuse. En cas d’administration intraveineuse, l’indication principale est de traiter les infections résistantes aux pénicillines et aux céphalosporines ou les personnes allergiques à ces dernières.
c) Bacitrazine A
Ce médicament inhibe la régénération du lipide transporteur de peptidoglycane. Il est à spectre étroit, puisqu’il n’est efficace que contre les infections par les bactéries Gram +.
Il est administré par voie topique, car la voie intramusculaire est très douloureuse et présente par voie intraveineuse beaucoup de toxicité. Pour cette raison, il est utilisé dans les infections des yeux, de la peau et de la gorge.
2. Interférence avec la fonction membranaire
On peut distinguer deux groupes de médicaments : les polymyxines et le colystémétate de Na.
Les polymyxines sont bactéricides. Ce sont des détergents cationiques ou des tensioactifs qui interagissent avec les phospholipides membranaires et brisent l’intégrité de la membrane. Ainsi, les composants de la cellule partent et la lyse cellulaire se produit.
Ils sont efficaces contre Gram – et sont administrés par voie topique. Ils sont souvent associés à la bacitrazine A ou à la néomycine.
Quant au colistémate de Na, son utilisation est limitée au milieu hospitalier. Son indication est les infections respiratoires et la mucoviscidose.
3. Antibiotiques inhibiteurs de la synthèse des protéines
Parmi eux, nous pouvons également distinguer entre:
- Aminoglycosides
- Streptogramines
- Macrolides
- Lincosamides
- Tétracyclines
- Amphénicols
a) Aminoglycosides
La gentamicine est la plus utilisée. Ces antibiotiques pénètrent dans la cellule par transport actif. En atteignant le cytoplasme, ils se lient de manière irréversible à la sous-unité 30S des ribosomes. De cette manière, ils diminuent la synthèse des protéines ou provoquent la synthèse de protéines défectueuses.
Par ailleurs, ils sont actifs contre les bactéries Gram -. En raison de leur faible biodisponibilité, leur utilisation est limitée à l’administration intraveineuse en milieu hospitalier. Cependant, ils peuvent également être administrés par voie intramusculaire en ambulatoire.
Les effets indésirables les plus graves sont l’ototoxicité et la néphrotoxicité. En effet, ces structures sont similaires à la membrane cellulaire à laquelle les aminosides se lient et s’accumulent. Ainsi, une utilisation continue à fortes doses peut provoquer une surdité et des problèmes rénaux.
Le schéma d’administration de ces antibiotiques est une perfusion rapide et dans un court laps de temps afin qu’ils ne s’accumulent pas et réduisent ainsi les effets indésirables. Leurs principales indications sont les infections sévères à entérobactéries et à Pseudomonas aeruginosa.
b) Streptogramines
Ils sont similaires aux macrolides. Ils proviennent de souches de Streptomyces et les plus connues sont la dalfopristine et la quinupristine.
c) Macrolides
Ces antibiotiques se lient à la sous-unité 50S, inhibant la translocation. Ils sont bactériostatiques, bien qu’il en existe avec une action bactéricide. Ils sont à large spectre, mais sont plus efficaces contre Gram +. En outre, ils sont une bonne alternative aux pénicillines.
L’érythromycine est le choix pour la coqueluche. Ils sont également efficaces dans le traitement des infections respiratoires et des pneumonies non hospitalières.
d) Lincosamides
Ils sont également similaires aux macrolides. Ce sont des médicaments systémiquement agressifs car ils provoquent une colite pseudomembraneuse. Pour cette raison, leur utilisation est limitée à la voie topique.
c) Tétracyclines
Ils diminuent la synthèse des protéines en se liant à la sous-unité 30S et en inhibant l’ajout d’acides aminés à la chaîne d’ARN. Ils peuvent chélater le magnésium nécessaire à la liaison ribosomique en inhibant certaines enzymes bactériennes.
Comme on peut le voir, les tétracyclines ont un double mécanisme d’action. Ils inhibent la synthèse des protéines et arrêtent certains processus métaboliques nécessaires à la survie des cellules.
Ils pénètrent dans la cellule par diffusion passive car ils sont très liposolubles. De plus, ils peuvent également utiliser un transport actif couplé à un transporteur modifiable.
En revanche, l’absorption orale est régulière et diminue avec la prise alimentaire (ils ne doivent pas être pris avec du lait ou des produits laitiers) et avec les cations divalents car ils peuvent former des complexes.
Ils sont largement distribués dans tout le corps et ont une grande affinité pour les os et les dents au cours du développement qui peuvent jaunir ou brunir, en particulier chez les enfants. Il convient de mentionner que les effets indésirables les plus caractéristiques de ces médicaments affectent le système digestif.
Ces antibiotiques sont contre-indiqués pendant la période de gestation, pendant l’allaitement et chez les enfants de moins de 8 ans.
d) Amphénicols
L’antibiotique le plus puissant de ce groupe est le chloramphénicol. Son mécanisme d’action est que le médicament pénètre dans la cellule par diffusion facilitée pour se lier à la sous-unité 50S de ses ribosomes.
Il inhibe la liaison de l’ARNt aminoacyl et par conséquent la synthèse des protéines ainsi que la prolifération bactérienne. Pour cette raison, il est bactériostatique.
Si ce processus se produit dans les cellules eucaryotes du corps, une toxicité se produit, notamment au niveau de la moelle osseuse.
Dans les pays développés, son utilisation est évitée et d’autres sont utilisés qui sont plus chers et plus sûrs. Son administration est réduite en alternative chez les personnes allergiques aux céphalosporines dans les méningites bactériennes et aux tétracyclines en cas de fièvre des montagnes Rocheuses.
Par ailleurs, dans les pays en développement, le bénéfice est supérieur au risque. C’est pourquoi il est surtout utilisé pour traiter la fièvre entérique.
4. Antibiotiques inhibiteurs de la synthèse d’ADN
On peut distinguer deux groupes :
Quinolones et fluoroquinolones
Les premiers sont à spectre étroit tandis que les fluoroquinolones sont à large spectre. Ils diminuent l’activité de l’ADN gyrase.
À des concentrations élevées, l’activité de la topoisomérase II, à la fois bactérienne et humaine, diminue également, de sorte qu’elle pourrait avoir une certaine action antinéoplasique. Ils sont utilisés dans les infections de toutes sortes, à titre prophylactique chez les personnes immunodéprimées et chez les personnes résistantes à la tuberculose.
Nitromidazoles
Ils sont antibactériens, antifongiques et antiparasitaires. Leur activité nécessite une réduction 5′-nitro par des enzymes appelées nitroréductases.
Les intermédiaires sont cytotoxiques et réduisent donc la synthèse d’ADN. Ils sont bactéricides à action réduite car les enzymes nécessaires à l’action de ces antibiotiques ne se trouvent pas dans toutes les bactéries. Il convient de mentionner que le métronidazole est mutagène.
5. Inhibiteurs de la synthèse d’ARN
Ce groupe est représenté par les rifampicines. Ils sont efficaces contre les mycobactéries, les bactéries Gram + et certaines bactéries Gram -. Ils sont utilisés dans le traitement de la tuberculose.
D’autre part, ils inhibent la synthèse d’ARN en bloquant l’ARN polymérase. Selon la concentration administrée, ce sont des antibiotiques bactéricides ou bactériostatiques. On peut mettre en évidence 3 médicaments de ce groupe :
- Rifampicine : elle est la plus utilisée dans la tuberculose et la lèpre mais produit une hépatotoxicité.
- Rifaximine : c’est un anti-infectieux intestinal.
- Rifabutine : prévient les infections à Mycobacterium avium-intracellulare et est efficace dans les infections difficiles à traiter. Surtout chez les patients immunodéprimés.
6. Inhibition de la synthèse d’acide folique

L’acide folique est nécessaire à la synthèse des purines et donc à la synthèse de l’ADN.
a) Sulfamides
La sulfadiazine est le médicament de référence dans ce groupe. Elle inhibe l’enzyme DHFS. Par ailleurs, elle présente les allergies comme une réaction indésirable et est administrée par voie topique et systémique.
Les bactéries peuvent développer une résistance à ces médicaments si elles diminuent la perméabilité de la membrane cellulaire.
b) Sulfones
Le médicament le plus largement utilisé dans cette famille est la dapsone et il est efficace contre la bactérie Mycobacterium leprae. Il s’agit donc d’un antilépreux.
7. Inhibiteurs de la DHPR
Au sein de ce groupe, on peut citer :
- Triméthoprime : c’est un bactériostatique. Il peut être administré seul ou avec des sulfamides. Il est de choix pour les infections urinaires aiguës et chroniques. Enfin, il est également utilisé pour les infections respiratoires, la pneumonie et la gastro-entérite.
- Pyriméthamine : en antiparasitaire. Utilisé pour le traitement du paludisme.
- Trimetexate : inhibe la DHFR chez l’être humain. Ainsi, il inhibe la prolifération des cellules eucaryotes, néoplasiques et immunitaires. Par conséquent, il a un effet antinéoplasique similaire à celui du méthotrexate.
8. Antituberculeux et antilépreux
Le traitement tente de contrôler et de tuer rapidement les bacilles qui causent la maladie et également de prévenir ou de diminuer le nombre de rechutes. Ce sont des cures très longues à plus d’un principe actif.
Le problème avec ce type de traitement est le nombre de résistances qui se développent du fait de l’abandon des traitements. Chez les patients atteints du SIDA, il est plus facile pour les bacilles de s’installer.
Par ailleurs, le traitement de première intention est généralement l’administration d’isoniazide en association avec la rifampicine. C’est une association très efficace. Il affecte les zones au sein des lésions caséeuses elles-mêmes.
La deuxième ligne de traitement est la rifampicine et le pyrazinamide. Ils éradiquent les formes silencieuses ou latentes qui restent dans les zones les plus intimes et les plus ringardes.
La troisième ligne est la streptomycine, qui est un aminoside, comme nous l’avons déjà vu. Il est administré uniquement comme médicament antituberculeux. Il fonctionne dans les zones où il y a plus d’oxygène. Les autres médicaments sont :
- Ethambutol : inhibe la synthèse d’ARN. Il est bactériostatique, mais a une activité antituberculeuse efficace. Comme effets indésirables, il présente une hypersensibilité et une névrose rétrobulbaire.
- Isoniazide : il inhibe la synthèse de l’acide mycolique, constituant lipidique des mycobactéries, et ainsi la cellule meurt. Produit des réactions hépatiques et neurologiques indésirables. Pour l’inverser, la pyridoxine est administrée, car l’effet toxique est dû à sa déplétion. Il est de choix dans le traitement et la prophylaxie de la tuberculose.
- Pyrazinamide : le mécanisme d’action exact n’est pas connu. Il n’est bactéricide contre M. tuberculosis qu’en milieu acide. De plus, il est plus efficace contre les bacilles intracellulaires et également dans les lésions à faible teneur en oxygène. Il est administré par voie orale en association avec l’isoniazide et la rifampicine. Le principal effet indésirable est la forte hépatotoxicité qu’il produit.
Autres antibactériens
Les autres antibiotiques couramment utilisés sont :
- Nitrofurantoïne : dans un antiseptique urinaire contre les bactéries Gram -. Ce sont des métabolites instables qui cassent l’ADN bactérien.
- Mupirocine : il est destiné à l’administration topique. Il empêche l’incorporation d’isoleucine dans les parois cellulaires. Enfin, il est associé à des agents cicatrisants pour favoriser la cicatrisation.
- Fosfomycine : inhibe la paroi cellulaire. Il est à large spectre et est utilisé pour traiter les personnes âgées ayant des problèmes respiratoires.
- Oxazolidinones : spécifiquement, le linézolide inhibe la synthèse des protéines en se liant à la sous-unité 50S des ribosomes. Il est utilisé pour les patients atteints de pneumonie, mais il faut faire preuve de prudence en cas de problèmes cardiaques.
Résistance aux antibiotiques
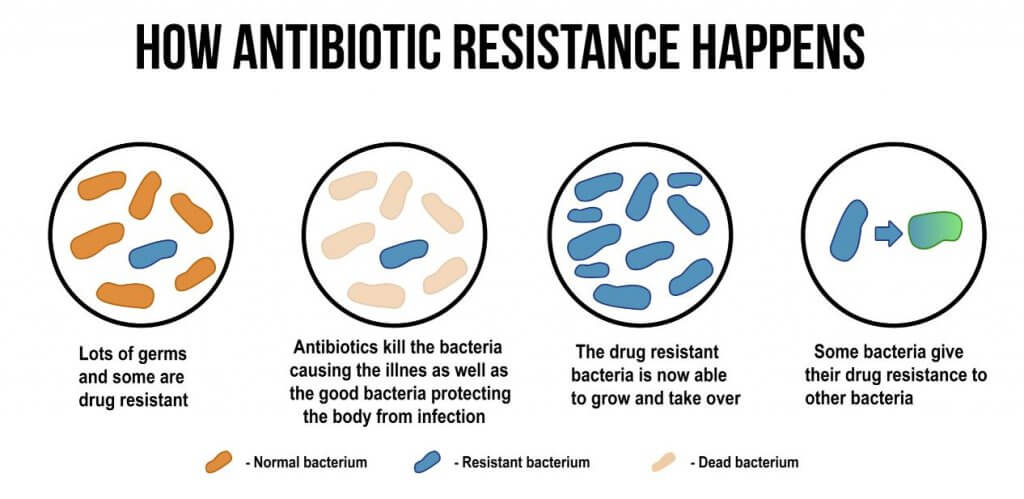
Un gros problème que nous avons aujourd’hui dans le domaine de la santé est la résistance aux antibiotiques. Vous en avez sûrement entendu parler, mais il est possible que vous ne soyez pas tout à fait clair et que vous ne lui accordiez pas autant d’importance.
En effet, le fait que les souches soient résistantes aux antibiotiques, cela signifie essentiellement que cet antibiotique n’est plus efficace contre cette bactérie. Mais comment cela peut-il se produire ? Il existe divers mécanismes que ces micro-organismes développent pour se défendre contre l’effet du médicament.
D’un autre côté, vous pouvez penser que, si ce médicament n’est plus efficace contre cette bactérie, nous pouvons en utiliser un autre et le problème se termine.
Effectivement, c’est la solution que nous avons aujourd’hui. Mais le problème est que nous abusons de l’utilisation des antibiotiques et que les bactéries qui sont traitées avec l’autre antibiotique peuvent également y devenir résistantes.
Par conséquent, il y a de moins en moins d’antibiotiques que nous avons comme arsenal contre les bactéries pathogènes et nous pourrions nous retrouver sans remède.
Le développement de nouveaux médicaments est un processus complexe, long et très coûteux. Pour cette raison, il est extrêmement important de ne pas se soigner soi-même et de toujours suivre les recommandations du médecin.
Les antibiotiques sont des produits chimiques produits par un être vivant ou des dérivés synthétiques de ceux-ci qui tuent ou empêchent la croissance de certaines classes de micro-organismes sensibles.
Généralement, ce sont des médicaments utilisés dans le traitement des infections bactériennes. C’est pourquoi ils sont connus comme antibactériens.
Ce sont des médicaments utilisés en médecine humaine et animale. Généralement, ils aident les défenses de l’individu jusqu’à ce que les réponses locales soient suffisantes pour contrôler l’infection.
L’objectif du traitement antibiotique est de parvenir à l’éradication du micro-organisme pathogène. Pour cela, il est nécessaire de suivre une posologie permettant d’atteindre une concentration en médicament supérieure à la concentration minimale susceptible d’interférer avec la prolifération du micro-organisme dans le foyer de l’infection.
L’automédication avec des antibiotiques est un grave problème de santé publique. Nous en parlerons plus tard.
Histoire des antibiotiques

Les puissants composés antibiotiques pour le traitement des maladies humaines causées par des bactéries, telles que la tuberculose ou la lèpre, n’ont été isolés et identifiés qu’au 20e siècle. Cependant, l’utilisation la plus éloignée des antibiotiques a eu lieu en Chine il y a plus de 2 500 ans.
Le premier antibiotique découvert était la pénicilline. La découverte a été faite en 1897 par Ernest Duchesne, en France. Le scientifique a travaillé avec des champignons du genre Penicillium. Cependant, ses travaux n’ont pas retenu l’attention de la communauté scientifique.
Plus tard, Alexander Fleming, un médecin britannique, cultivait des bactéries Staphylococcus aureus sur une plaque de gélose. La culture a été accidentellement contaminée par des champignons.
En conséquence, il a remarqué que le milieu de culture autour de la moisissure était exempt de bactéries. Bien qu’il n’ait pas pu purifier le matériel obtenu, il a reflété la découverte dans la littérature scientifique. Étant donné que le champignon appartenait au genre Penicillium, la substance qui interférait avec la croissance bactérienne serait appelée pénicilline.
La découverte des antibiotiques, comme d’autres découvertes importantes comme l’anesthésie ou l’adoption de pratiques hygiéniques, a révolutionné la médecine et est devenue l’une des grandes avancées de l’histoire de la santé.
Ensuite, nous examinerons les points suivants concernant les antibiotiques :
- Classes d’antibiotiques.
- Classification.
- Résistance aux antibiotiques.
Classes d’antibiotiques

Ces médicaments peuvent être à large spectre ou à spectre étroit. Qu’ils soient d’un type ou d’un autre dépendra de leur efficacité contre les bactéries Gram +, Gram – ou les deux.
Les bactéries Gram + sont caractérisées par le fait qu’elles sont constituées d’une paroi cellulaire interne et d’une paroi peptidoglycane. C’est un exosquelette qui donne consistance et forme essentielle pour la réplication et la survie de la bactérie.
Contrairement aux précédentes, les bactéries Gram – ont une paroi cellulaire plus complexe. Ils ont une paroi cellulaire interne, une paroi peptidoglycane et une bicouche lipidique externe.
Pour savoir si une bactérie est Gram + ou Gram – Gram, une coloration est réalisée en laboratoire. Celles avec un signe positif se colorent en bleu/violet tandis que celles avec un signe négatif se colorent en rouge.
En ce sens, les antibiotiques à spectre étroit ne sont efficaces que contre un seul type de bactéries, Gram + ou Gram -. Au contraire, ceux à large spectre sont efficaces contre les deux types de bactéries.
En plus de ce type d’antibiotique, il faut différencier ceux qui sont bactériostatiques et ceux qui sont bactéricides. Les premiers sont ceux qui inhibent la croissance du micro-organisme sans induire sa mort. D’autre part, les bactéricides induisent la mort des bactéries.
Certains antibiotiques bactériostatiques peuvent être considérés comme bactéricides au-delà d’une certaine concentration.
Classification des antibiotiques
La classification de ces médicaments est établie en fonction du mécanisme d’action qu’ils déclenchent. Ainsi, on peut trouver les médicaments suivants :
1. Inhibiteurs de la synthèse de la paroi cellulaire
Les bactéries des genres Mycloplasma, Chlamydia et Riketsia n’ont pas de paroi cellulaire. Elles sont donc résistantes à ce type d’antibiotique. Au sein de ce groupe, nous distinguons les bêta-lactamines, les glucopectides et la bacitrazine A.
a) Bêta-lactames

Ces types d’antibiotiques doivent leur action à l’inhibition de la synthèse du peptidoglycane dans la paroi cellulaire. Plus précisément, ils inhibent la transpeptidation. Ils doivent entrer dans la cellule pour exercer leur effet. Son lieu d’action sont les protéines de liaison à la pénicilline.
Ce sont des médicaments à spectre étroit, car ils ne sont efficaces que contre les bactéries Gram +. De plus, ils sont bactéricides.
Ces médicaments sont administrés par voie orale et parentérale. Par ailleurs, ce sont des médicaments très sûrs puisque les effets indésirables possibles se limitent à d’éventuelles réactions allergiques. Ils peuvent traverser le placenta, mais malgré cela, ils sont de choix pendant la grossesse.
Ce sont des médicaments utilisés pour les infections de toutes sortes. Parmi les plus utilisés on trouve :
- Pénicillines.
- Céphalosporines.
- Monobactames (actifs contre les bactéries Gram-).
- Carbapénèmes.
b) Glycopeptides
Ces antibiotiques inhibent la synthèse de la paroi cellulaire de l’extérieur. Ils sont également bactéricides. Sa principale caractéristique est qu’ils réduisent la résistance que les bactéries peuvent développer pour que d’autres antibiotiques soient efficaces.
Ils facilitent la réduction de la charpente peptidoglycane des bactéries Gram -. Ainsi, ils favorisent l’action de médicaments spécifiques contre ces bactéries. Cependant, les glycopeptides sont efficaces contre les bactéries Gram+.
Une association pharmacologique typique est l’administration d’aminoglycosides, qui inhibent la synthèse des protéines, avec la vancomycine afin que cette dernière favorise l’action des aminosides.
Quant à la vancomycine, qui est le médicament le plus représentatif de ce groupe, elle est administrée par voie intraveineuse. Il faut être prudent car c’est un médicament qui a une toxicité élevée et si la perfusion est rapide, le patient peut souffrir du syndrome du cou rouge.
Il peut également être administré par voie orale, mais uniquement pour le traitement de la colite pseudomembraneuse. En cas d’administration intraveineuse, l’indication principale est de traiter les infections résistantes aux pénicillines et aux céphalosporines ou les personnes allergiques à ces dernières.
c) Bacitrazine A
Ce médicament inhibe la régénération du lipide transporteur de peptidoglycane. Il est à spectre étroit, puisqu’il n’est efficace que contre les infections par les bactéries Gram +.
Il est administré par voie topique, car la voie intramusculaire est très douloureuse et présente par voie intraveineuse beaucoup de toxicité. Pour cette raison, il est utilisé dans les infections des yeux, de la peau et de la gorge.
2. Interférence avec la fonction membranaire

On peut distinguer deux groupes de médicaments : les polymyxines et le colystémétate de Na.
Les polymyxines sont bactéricides. Ce sont des détergents cationiques ou des tensioactifs qui interagissent avec les phospholipides membranaires et brisent l’intégrité de la membrane. Ainsi, les composants de la cellule partent et la lyse cellulaire se produit.
Ils sont efficaces contre Gram – et sont administrés par voie topique. Ils sont souvent associés à la bacitrazine A ou à la néomycine.
Quant au colistémate de Na, son utilisation est limitée au milieu hospitalier. Son indication est les infections respiratoires et la mucoviscidose.
3. Antibiotiques inhibiteurs de la synthèse des protéines

Parmi eux, nous pouvons également distinguer entre:
- Aminoglycosides
- Streptogramines
- Macrolides
- Lincosamides
- Tétracyclines
- Amphénicols
a) Aminoglycosides
La gentamicine est la plus utilisée. Ces antibiotiques pénètrent dans la cellule par transport actif. En atteignant le cytoplasme, ils se lient de manière irréversible à la sous-unité 30S des ribosomes. De cette manière, ils diminuent la synthèse des protéines ou provoquent la synthèse de protéines défectueuses.
Par ailleurs, ils sont actifs contre les bactéries Gram -. En raison de leur faible biodisponibilité, leur utilisation est limitée à l’administration intraveineuse en milieu hospitalier. Cependant, ils peuvent également être administrés par voie intramusculaire en ambulatoire.
Les effets indésirables les plus graves sont l’ototoxicité et la néphrotoxicité. En effet, ces structures sont similaires à la membrane cellulaire à laquelle les aminosides se lient et s’accumulent. Ainsi, une utilisation continue à fortes doses peut provoquer une surdité et des problèmes rénaux.
Le schéma d’administration de ces antibiotiques est une perfusion rapide et dans un court laps de temps afin qu’ils ne s’accumulent pas et réduisent ainsi les effets indésirables. Leurs principales indications sont les infections sévères à entérobactéries et à Pseudomonas aeruginosa.
b) Streptogramines

Ils sont similaires aux macrolides. Ils proviennent de souches de Streptomyces et les plus connues sont la dalfopristine et la quinupristine.
c) Macrolides
Ces antibiotiques se lient à la sous-unité 50S, inhibant la translocation. Ils sont bactériostatiques, bien qu’il en existe avec une action bactéricide. Ils sont à large spectre, mais sont plus efficaces contre Gram +. En outre, ils sont une bonne alternative aux pénicillines.
L’érythromycine est le choix pour la coqueluche. Ils sont également efficaces dans le traitement des infections respiratoires et des pneumonies non hospitalières.
d) Lincosamides
Ils sont également similaires aux macrolides. Ce sont des médicaments systémiquement agressifs car ils provoquent une colite pseudomembraneuse. Pour cette raison, leur utilisation est limitée à la voie topique.
c) Tétracyclines

Ils diminuent la synthèse des protéines en se liant à la sous-unité 30S et en inhibant l’ajout d’acides aminés à la chaîne d’ARN. Ils peuvent chélater le magnésium nécessaire à la liaison ribosomique en inhibant certaines enzymes bactériennes.
Comme on peut le voir, les tétracyclines ont un double mécanisme d’action. Ils inhibent la synthèse des protéines et arrêtent certains processus métaboliques nécessaires à la survie des cellules.
Ils pénètrent dans la cellule par diffusion passive car ils sont très liposolubles. De plus, ils peuvent également utiliser un transport actif couplé à un transporteur modifiable.
En revanche, l’absorption orale est régulière et diminue avec la prise alimentaire (ils ne doivent pas être pris avec du lait ou des produits laitiers) et avec les cations divalents car ils peuvent former des complexes.
Ils sont largement distribués dans tout le corps et ont une grande affinité pour les os et les dents au cours du développement qui peuvent jaunir ou brunir, en particulier chez les enfants. Il convient de mentionner que les effets indésirables les plus caractéristiques de ces médicaments affectent le système digestif.
Ces antibiotiques sont contre-indiqués pendant la période de gestation, pendant l’allaitement et chez les enfants de moins de 8 ans.
d) Amphénicols
L’antibiotique le plus puissant de ce groupe est le chloramphénicol. Son mécanisme d’action est que le médicament pénètre dans la cellule par diffusion facilitée pour se lier à la sous-unité 50S de ses ribosomes.
Il inhibe la liaison de l’ARNt aminoacyl et par conséquent la synthèse des protéines ainsi que la prolifération bactérienne. Pour cette raison, il est bactériostatique.
Si ce processus se produit dans les cellules eucaryotes du corps, une toxicité se produit, notamment au niveau de la moelle osseuse.
Dans les pays développés, son utilisation est évitée et d’autres sont utilisés qui sont plus chers et plus sûrs. Son administration est réduite en alternative chez les personnes allergiques aux céphalosporines dans les méningites bactériennes et aux tétracyclines en cas de fièvre des montagnes Rocheuses.
Par ailleurs, dans les pays en développement, le bénéfice est supérieur au risque. C’est pourquoi il est surtout utilisé pour traiter la fièvre entérique.
4. Antibiotiques inhibiteurs de la synthèse d’ADN
On peut distinguer deux groupes :
Quinolones et fluoroquinolones
Les premiers sont à spectre étroit tandis que les fluoroquinolones sont à large spectre. Ils diminuent l’activité de l’ADN gyrase.
À des concentrations élevées, l’activité de la topoisomérase II, à la fois bactérienne et humaine, diminue également, de sorte qu’elle pourrait avoir une certaine action antinéoplasique. Ils sont utilisés dans les infections de toutes sortes, à titre prophylactique chez les personnes immunodéprimées et chez les personnes résistantes à la tuberculose.
Nitromidazoles
Ils sont antibactériens, antifongiques et antiparasitaires. Leur activité nécessite une réduction 5′-nitro par des enzymes appelées nitroréductases.
Les intermédiaires sont cytotoxiques et réduisent donc la synthèse d’ADN. Ils sont bactéricides à action réduite car les enzymes nécessaires à l’action de ces antibiotiques ne se trouvent pas dans toutes les bactéries. Il convient de mentionner que le métronidazole est mutagène.
5. Inhibiteurs de la synthèse d’ARN
Ce groupe est représenté par les rifampicines. Ils sont efficaces contre les mycobactéries, les bactéries Gram + et certaines bactéries Gram -. Ils sont utilisés dans le traitement de la tuberculose.
D’autre part, ils inhibent la synthèse d’ARN en bloquant l’ARN polymérase. Selon la concentration administrée, ce sont des antibiotiques bactéricides ou bactériostatiques. On peut mettre en évidence 3 médicaments de ce groupe :
- Rifampicine : elle est la plus utilisée dans la tuberculose et la lèpre mais produit une hépatotoxicité.
- Rifaximine : c’est un anti-infectieux intestinal.
- Rifabutine : prévient les infections à Mycobacterium avium-intracellulare et est efficace dans les infections difficiles à traiter. Surtout chez les patients immunodéprimés.
6. Inhibition de la synthèse d’acide folique

L’acide folique est nécessaire à la synthèse des purines et donc à la synthèse de l’ADN.
a) Sulfamides
La sulfadiazine est le médicament de référence dans ce groupe. Elle inhibe l’enzyme DHFS. Par ailleurs, elle présente les allergies comme une réaction indésirable et est administrée par voie topique et systémique.
Les bactéries peuvent développer une résistance à ces médicaments si elles diminuent la perméabilité de la membrane cellulaire.
b) Sulfones
Le médicament le plus largement utilisé dans cette famille est la dapsone et il est efficace contre la bactérie Mycobacterium leprae. Il s’agit donc d’un antilépreux.
7. Inhibiteurs de la DHPR
Au sein de ce groupe, on peut citer :
- Triméthoprime : c’est un bactériostatique. Il peut être administré seul ou avec des sulfamides. Il est de choix pour les infections urinaires aiguës et chroniques. Enfin, il est également utilisé pour les infections respiratoires, la pneumonie et la gastro-entérite.
- Pyriméthamine : en antiparasitaire. Utilisé pour le traitement du paludisme.
- Trimetexate : inhibe la DHFR chez l’être humain. Ainsi, il inhibe la prolifération des cellules eucaryotes, néoplasiques et immunitaires. Par conséquent, il a un effet antinéoplasique similaire à celui du méthotrexate.
8. Antituberculeux et antilépreux
Le traitement tente de contrôler et de tuer rapidement les bacilles qui causent la maladie et également de prévenir ou de diminuer le nombre de rechutes. Ce sont des cures très longues à plus d’un principe actif.
Le problème avec ce type de traitement est le nombre de résistances qui se développent du fait de l’abandon des traitements. Chez les patients atteints du SIDA, il est plus facile pour les bacilles de s’installer.
Par ailleurs, le traitement de première intention est généralement l’administration d’isoniazide en association avec la rifampicine. C’est une association très efficace. Il affecte les zones au sein des lésions caséeuses elles-mêmes.
La deuxième ligne de traitement est la rifampicine et le pyrazinamide. Ils éradiquent les formes silencieuses ou latentes qui restent dans les zones les plus intimes et les plus ringardes.

La troisième ligne est la streptomycine, qui est un aminoside, comme nous l’avons déjà vu. Il est administré uniquement comme médicament antituberculeux. Il fonctionne dans les zones où il y a plus d’oxygène. Les autres médicaments sont :
- Ethambutol : inhibe la synthèse d’ARN. Il est bactériostatique, mais a une activité antituberculeuse efficace. Comme effets indésirables, il présente une hypersensibilité et une névrose rétrobulbaire.
- Isoniazide : il inhibe la synthèse de l’acide mycolique, constituant lipidique des mycobactéries, et ainsi la cellule meurt. Produit des réactions hépatiques et neurologiques indésirables. Pour l’inverser, la pyridoxine est administrée, car l’effet toxique est dû à sa déplétion. Il est de choix dans le traitement et la prophylaxie de la tuberculose.
- Pyrazinamide : le mécanisme d’action exact n’est pas connu. Il n’est bactéricide contre M. tuberculosis qu’en milieu acide. De plus, il est plus efficace contre les bacilles intracellulaires et également dans les lésions à faible teneur en oxygène. Il est administré par voie orale en association avec l’isoniazide et la rifampicine. Le principal effet indésirable est la forte hépatotoxicité qu’il produit.
Autres antibactériens
Les autres antibiotiques couramment utilisés sont :
- Nitrofurantoïne : dans un antiseptique urinaire contre les bactéries Gram -. Ce sont des métabolites instables qui cassent l’ADN bactérien.
- Mupirocine : il est destiné à l’administration topique. Il empêche l’incorporation d’isoleucine dans les parois cellulaires. Enfin, il est associé à des agents cicatrisants pour favoriser la cicatrisation.
- Fosfomycine : inhibe la paroi cellulaire. Il est à large spectre et est utilisé pour traiter les personnes âgées ayant des problèmes respiratoires.
- Oxazolidinones : spécifiquement, le linézolide inhibe la synthèse des protéines en se liant à la sous-unité 50S des ribosomes. Il est utilisé pour les patients atteints de pneumonie, mais il faut faire preuve de prudence en cas de problèmes cardiaques.
Résistance aux antibiotiques

Un gros problème que nous avons aujourd’hui dans le domaine de la santé est la résistance aux antibiotiques. Vous en avez sûrement entendu parler, mais il est possible que vous ne soyez pas tout à fait clair et que vous ne lui accordiez pas autant d’importance.
En effet, le fait que les souches soient résistantes aux antibiotiques, cela signifie essentiellement que cet antibiotique n’est plus efficace contre cette bactérie. Mais comment cela peut-il se produire ? Il existe divers mécanismes que ces micro-organismes développent pour se défendre contre l’effet du médicament.
D’un autre côté, vous pouvez penser que, si ce médicament n’est plus efficace contre cette bactérie, nous pouvons en utiliser un autre et le problème se termine.
Effectivement, c’est la solution que nous avons aujourd’hui. Mais le problème est que nous abusons de l’utilisation des antibiotiques et que les bactéries qui sont traitées avec l’autre antibiotique peuvent également y devenir résistantes.
Par conséquent, il y a de moins en moins d’antibiotiques que nous avons comme arsenal contre les bactéries pathogènes et nous pourrions nous retrouver sans remède.
Le développement de nouveaux médicaments est un processus complexe, long et très coûteux. Pour cette raison, il est extrêmement important de ne pas se soigner soi-même et de toujours suivre les recommandations du médecin.
- María Vanegas, L., Nancy Correa, C., Ana Morales, M., Aída Martínez, L., Laura Rúgeles, G., & Francy Jiménez, I. (2009). Resistencia a antibioticos de bacterias aisladas de biopelículas en una planta de alimentos. Revista MVZ Cordoba. https://doi.org/10.5944/educxx1.17.1.10708
- Garcia Lomas, G. (2002). Mecanismo de accion de los antibioticos. 31o Curso Intensivo Sobre Antibioticoterapia.Hospital Del Mar. https://doi.org/10.1007/s11406-008-9168-y
- Maguiña Vargas, C. P. (2018). Uso racional de antibioticos. Uso racional de antibioticos.
- Fallis, A. . (2013). Antibioticos Bases Microbilogicas Del Uso De Antimicrobianos. Journal of Chemical Information and Modeling. https://doi.org/10.1017/CBO9781107415324.004
Este texto se ofrece únicamente con propósitos informativos y no reemplaza la consulta con un profesional. Ante dudas, consulta a tu especialista.