Qu'est-ce qu'une cirrhose?
La cirrhose peut se définir comme la présence de cicatrices profondes et étendues dans le foie qui désorganisent la structure du tissu hépatique. En fin de compte, cette désorganisation se manifeste par des modifications des fonctions associées des hépatocytes (cellules affectées).
Les cicatrices sont constituées de tissu fibreux qui sépare le tissu en nodules, pourrait-on dire. Ces nodules sont parfois même palpables de l’extérieur dans les cas graves avec une augmentation significative de la taille de l’organe.
La maladie passe par des étapes jusqu’à son processus terminal si les mesures thérapeutiques appropriées ne sont pas appliquées. Dans tous les cas, les hépatocytes ont une grande capacité de régénération. Ce qui permet à certains patients d’avoir une survie remarquable s’ils changent leurs habitudes et subissent les procédures appropriées.
Quelle est l’utilité du foie?
Comprendre le fonctionnement du foie nous permet de comprendre les symptômes de la cirrhose. Comme nous l’avons bien dit, l’altération de la structure de l’organe se manifeste par des signes de métabolisme altéré.
L’une des principales caractéristiques du foie est la production de bile. Cette substance est un émulsifiant pour les graisses et les vitamines liposolubles. Lorsqu’elle est versée dans l’intestin grêle, elle aide à la digestion des nutriments, on suppose donc que le foie est une glande digestive.
D’autre part, l’organe agit comme un réservoir de substances dont le corps pourrait avoir besoin à l’avenir. Ses propriétés de stockage sont associées aux glucides, avant tout. En période de forte consommation, ils sont cumulatifs pour être administrés lorsque les besoins énergétiques sont accélérés.
La fonction détox est essentielle. Le foie reçoit une grande quantité de sang et le débarrasse des toxines et des corps étrangers pathologiques. D’un filtre pour les micro-organismes au traitement des médicaments, ce tissu est essentiel pour que le sang ne transporte pas de substances toxiques d’un endroit à l’autre.

Causes de la cirrhose
La cirrhose est une maladie aux multiples causes. L’alcoolisme est l’une des addictions les plus liées à cette pathologie et son approche est compliquée car on a affaire à des personnes qui ont tendance à ne pas reconnaître le problème afin de suspendre l’apport de la toxine. La situation est différente avec les causes infectieuses.
Parmi les virus, il faut mentionner les virus de l’hépatite, en particulier ceux de type B et C. Ce dernier a une prévalence élevée dans certaines populations mondiales qui sont exposées à une sorte d’endémie persistante, sans diminution du nombre de cas. L’infection chronique par l’hépatite C entraîne un cancer du foie et une cirrhose, de sorte que sa gravité devient évidente des années après l’infection.
Dans le cas de l’alcoolisme, il faut aussi supposer que l’exposition à la substance crée des problèmes en raison de sa persistance au fil des ans. En général, plus d’une décennie d’abus est nécessaire pour perturber complètement les hépatocytes et générer des cicatrices fibreuses.
L’hépatite B est une cause, mais moins fréquente. Il y a eu, en proportion, des évolutions plus importantes vers la cirrhose lorsqu’on y ajoute l’infection par l’hépatite D. C’est un virus delta qui a besoin de la forme B pour rester dans le corps humain.
Causes moins courantes de cirrhose
Un certain nombre de maladies auto-immunes peuvent provoquer la cirrhose en tant que symptôme ou en tant qu’entité propre. Elles sont plus rares et moins fréquentes, mais elles s’accompagnent de symptômes graves. C’est le cas de l’hépatite auto-immune d’origine génétique et de la cirrhose biliaire primitive qui consiste en une atteinte désorganisée des voies biliaires internes du foie.
Quant aux substances toxiques, au-delà de l’alcool, il faut mentionner les médicaments. Certains médicaments présentent effectivement la cirrhose comme effet secondaire s’ils sont administrés à des doses inadéquates ou pendant des périodes prolongées. Le paracétamol, si répandu pour l’analgésie et la réduction de la température, nécessite un contrôle à cet égard.
Les accumulations de substances naturelles qui, en excès, se logent dans le foie, l’endommageant, sont également toxiques. Dans le cas de l’hémochromatose, par exemple, le fer ne peut pas être éliminé du corps et réside dans les cellules du foie.
Physiopathologie de la cirrhose
On parle de physiopathologie quand on veut expliquer comment une personne tombe malade. Dans ce cas, pour la cirrhose, ce qui nous intéresse, c’est le processus par lequel le foie se désorganise et finit par altérer ses fonctions. Ce n’est pas quelque chose qui arrive du jour au lendemain et cela prend des années de progression.
La cirrhose endommage les cellules du foie, les forçant à mourir, à se régénérer de manière incorrecte ou à se réorganiser en différents sites. Cela s’accompagne de la formation d’un tissu fibreux autre que normal qui prend de la place et sépare le foie en nodules, le rendant plus dur.
Par conséquent, la désorganisation est une réponse inappropriée aux insultes reçues. Toujours sous prétexte de pérenniser la fonctionnalité, l’organe cherche à s’adapter. Les hépatocytes ont un pouvoir de régénération élevé, bien que parfois insuffisant si la cause se maintient au fil des années.
Avec des tissus désorganisés, la circulation sanguine dans le foie est perturbée. Le système porte est celui qui recueille le sang veineux des membres inférieurs et de l’abdomen et l’achemine vers le tissu hépatique pour le filtrage. A force de ne pas pouvoir le traverser en douceur, ce secteur augmente sa pression interne. C’est ce qu’on appelle l’hypertension portale.
Si l’obstruction persiste, de plus en plus en arrière, la pression augmentée se manifeste. Le système porte détourne son sang stagnant vers les jambes, l’œsophage et l’abdomen. Les varices apparaissent dans les membres inférieurs, dans le système digestif et le liquide s’accumule dans la cavité abdominale (ascite).
Le tissu désordonné ne remplit pas ses fonctions métaboliques. Les réserves d’énergie ne s’accumulent pas car il n’y a pas de place, la bile n’est pas versée dans l’intestin et aucun facteur de coagulation n’est produit.
Quels sont les symptômes?
Les signes et symptômes de la cirrhose s’expliquent par le changement de la physiologie de l’organe. En ne pouvant filtrer le sang ni produire les substances métaboliques nécessaires, ni déverser la bile dans l’intestin, les altérations proviendront de ces défauts.
Parmi les symptômes les plus pertinents, nous citerons les suivants :
- Saignements et hémorragies : le manque de plaquettes dérivées de la cirrhose empêchera les petites plaies de se refermer à temps, entraînant des pétéchies et des ecchymoses sous la peau ou à l’intérieur des organes.
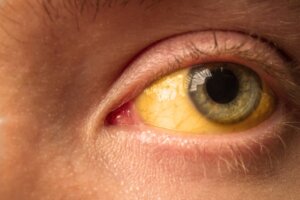
- Jaunisse : il s’agit du jaunissement de la peau et des muqueuses dû à l’accumulation de bilirubine. Puisqu’elle ne peut pas être métabolisée dans les hépatocytes ou expulsée par la bile comme il se doit, la substance chimique adhère aux autres cellules, provoquant le changement de couleur qui devient perceptible.
- Démangeaisons : La bilirubine dans la peau provoque également des démangeaisons extrêmes qui ne sont soulagées par aucun antihistaminique.
- Ascite: est l’accumulation de liquide dans l’abdomen, qui se traduit par une augmentation de la circonférence abdominale et une pression sur les autres organes de la région.
- Œdème : avec l’ascite, l’œdème est une rétention d’eau dans les membres inférieurs, en particulier. En raison de l’hypertension portale, le sang veineux est retenu dans la moitié inférieure du corps sans pouvoir avancer ni atteindre le cœur pour un échange circulatoire normal.
- Varices œsophagiennes : la même hypertension portale augmente le calibre des veines œsophagiennes, ce qui entraîne une complication grave telle qu’un saignement gastro-intestinal supérieur. Les varices se rompent et provoquent des saignements intenses qui se manifestent sous forme de vomissements, mettant la vie en danger.
Comment diagnostiquer la cirrhose?
Le diagnostic de cirrhose est suspecté chez les personnes qui accumulent une série de symptômes évocateurs et qui présentent également certains facteurs de risque. Un patient alcoolique souffrant de jaunisse, par exemple, a de fortes chances de souffrir de la maladie.
Une fois la possibilité établie, en plus de l’examen physique, des laboratoires généraux qui incluent les enzymes hépatiques sont demandés. La sérologie de l’hépatite virale peut être tracée ou les taux d’anticorps suggérant une maladie auto-immune peuvent être mesurés. Tout dépend du soupçon.
Certains signes détectés dans les laboratoires de sang sont indirects. C’est-à-dire qu’un dossier d’anémie n’est pas inhérent à la cirrhose, mais accompagne le problème hépatique. De la même manière, les faibles concentrations d’albumine ne sont pas seulement dues à une insuffisance hépatique, mais dans un contexte comme celui que nous rapportons, elles contribuent à caractériser l’affection.
L’endoscopie est une méthode utile pour le suivi des varices œsophagiennes. C’est également une stratégie thérapeutique, puisqu’il est possible de procéder à une ligature élastique de ces varices avec le même équipement.
L’imagerie hépatique est essentielle pour établir le degré évolutif de la cirrhose. L’échographie, l’IRM et la tomodensitométrie sont utilisées. La désorganisation du tissu est visible par ces méthodes et, dans les cas avancés, il n’y a généralement aucun doute sur sa présence.
Enfin, l’option d’une biopsie hépatique est soumise à l’état général du patient. Compte tenu du danger de saignement excessif, il est préférable de l’ignorer, même si chez les patients stabilisés c’est un moyen d’attester le diagnostic.

Traitements et options thérapeutiques
Le traitement de la cirrhose implique l’utilisation de plusieurs médicaments pour corriger les déficiences et le fonctionnement anormal. Tous les patients ne doivent pas recevoir toute la pharmacologie disponible, mais celle-ci est adaptée au tableau clinique de chacun.
Parmi les options de l’hypertension portale, celle-ci est traitée avec des bêta-bloquants ou des vasodilatateurs de type nitrate qui favorisent la réduction de la pression et une circulation sanguine veineuse adéquate. En cas de varices œsophagiennes, il est préférable de les refermer avec des bagues conçues à cet effet par endoscopie.
L’hémodialyse est nécessaire en cas de syndrome hépatorénal. Cela se produit lorsque le rein cesse de filtrer de la même manière que le foie le faisait auparavant. En conjonction, l’accumulation de toxines est excessive et une méthode artificielle est nécessaire pour supplanter ce manque de filtrage.
La transplantation hépatique est la dernière option lorsque les mesures de soutien échouent. Chaque pays a ses procédures d’inscription sur les listes d’attente d’organes, qui varient selon la législation locale en vigueur.
De nombreuses cirrhoses sont évitables
La cirrhose est évitable lorsque son origine est dans l’alcool, par exemple. De même, l’hépatite B peut être prévenue grâce à la vaccination et à des pratiques sûres qui préviennent les infections sexuellement transmissibles. Pour sa part, l’hépatite C est également contrôlée par des mesures préventives de contrôle des transfusions sanguines et de réduction des risques chez les toxicomanes par voie intraveineuse.
Enfin, la transplantation hépatique a entraîné une énorme avancée dans la survie de ces patients. Sa disponibilité augmente, mais elle reste réservée aux cas de faible réponse au traitement conventionnel.
La cirrhose peut se définir comme la présence de cicatrices profondes et étendues dans le foie qui désorganisent la structure du tissu hépatique. En fin de compte, cette désorganisation se manifeste par des modifications des fonctions associées des hépatocytes (cellules affectées).
Les cicatrices sont constituées de tissu fibreux qui sépare le tissu en nodules, pourrait-on dire. Ces nodules sont parfois même palpables de l’extérieur dans les cas graves avec une augmentation significative de la taille de l’organe.
La maladie passe par des étapes jusqu’à son processus terminal si les mesures thérapeutiques appropriées ne sont pas appliquées. Dans tous les cas, les hépatocytes ont une grande capacité de régénération. Ce qui permet à certains patients d’avoir une survie remarquable s’ils changent leurs habitudes et subissent les procédures appropriées.
Quelle est l’utilité du foie?
Comprendre le fonctionnement du foie nous permet de comprendre les symptômes de la cirrhose. Comme nous l’avons bien dit, l’altération de la structure de l’organe se manifeste par des signes de métabolisme altéré.
L’une des principales caractéristiques du foie est la production de bile. Cette substance est un émulsifiant pour les graisses et les vitamines liposolubles. Lorsqu’elle est versée dans l’intestin grêle, elle aide à la digestion des nutriments, on suppose donc que le foie est une glande digestive.
D’autre part, l’organe agit comme un réservoir de substances dont le corps pourrait avoir besoin à l’avenir. Ses propriétés de stockage sont associées aux glucides, avant tout. En période de forte consommation, ils sont cumulatifs pour être administrés lorsque les besoins énergétiques sont accélérés.
La fonction détox est essentielle. Le foie reçoit une grande quantité de sang et le débarrasse des toxines et des corps étrangers pathologiques. D’un filtre pour les micro-organismes au traitement des médicaments, ce tissu est essentiel pour que le sang ne transporte pas de substances toxiques d’un endroit à l’autre.

Causes de la cirrhose
La cirrhose est une maladie aux multiples causes. L’alcoolisme est l’une des addictions les plus liées à cette pathologie et son approche est compliquée car on a affaire à des personnes qui ont tendance à ne pas reconnaître le problème afin de suspendre l’apport de la toxine. La situation est différente avec les causes infectieuses.
Parmi les virus, il faut mentionner les virus de l’hépatite, en particulier ceux de type B et C. Ce dernier a une prévalence élevée dans certaines populations mondiales qui sont exposées à une sorte d’endémie persistante, sans diminution du nombre de cas. L’infection chronique par l’hépatite C entraîne un cancer du foie et une cirrhose, de sorte que sa gravité devient évidente des années après l’infection.
Dans le cas de l’alcoolisme, il faut aussi supposer que l’exposition à la substance crée des problèmes en raison de sa persistance au fil des ans. En général, plus d’une décennie d’abus est nécessaire pour perturber complètement les hépatocytes et générer des cicatrices fibreuses.
L’hépatite B est une cause, mais moins fréquente. Il y a eu, en proportion, des évolutions plus importantes vers la cirrhose lorsqu’on y ajoute l’infection par l’hépatite D. C’est un virus delta qui a besoin de la forme B pour rester dans le corps humain.
Causes moins courantes de cirrhose
Un certain nombre de maladies auto-immunes peuvent provoquer la cirrhose en tant que symptôme ou en tant qu’entité propre. Elles sont plus rares et moins fréquentes, mais elles s’accompagnent de symptômes graves. C’est le cas de l’hépatite auto-immune d’origine génétique et de la cirrhose biliaire primitive qui consiste en une atteinte désorganisée des voies biliaires internes du foie.
Quant aux substances toxiques, au-delà de l’alcool, il faut mentionner les médicaments. Certains médicaments présentent effectivement la cirrhose comme effet secondaire s’ils sont administrés à des doses inadéquates ou pendant des périodes prolongées. Le paracétamol, si répandu pour l’analgésie et la réduction de la température, nécessite un contrôle à cet égard.
Les accumulations de substances naturelles qui, en excès, se logent dans le foie, l’endommageant, sont également toxiques. Dans le cas de l’hémochromatose, par exemple, le fer ne peut pas être éliminé du corps et réside dans les cellules du foie.
Physiopathologie de la cirrhose
On parle de physiopathologie quand on veut expliquer comment une personne tombe malade. Dans ce cas, pour la cirrhose, ce qui nous intéresse, c’est le processus par lequel le foie se désorganise et finit par altérer ses fonctions. Ce n’est pas quelque chose qui arrive du jour au lendemain et cela prend des années de progression.
La cirrhose endommage les cellules du foie, les forçant à mourir, à se régénérer de manière incorrecte ou à se réorganiser en différents sites. Cela s’accompagne de la formation d’un tissu fibreux autre que normal qui prend de la place et sépare le foie en nodules, le rendant plus dur.
Par conséquent, la désorganisation est une réponse inappropriée aux insultes reçues. Toujours sous prétexte de pérenniser la fonctionnalité, l’organe cherche à s’adapter. Les hépatocytes ont un pouvoir de régénération élevé, bien que parfois insuffisant si la cause se maintient au fil des années.
Avec des tissus désorganisés, la circulation sanguine dans le foie est perturbée. Le système porte est celui qui recueille le sang veineux des membres inférieurs et de l’abdomen et l’achemine vers le tissu hépatique pour le filtrage. A force de ne pas pouvoir le traverser en douceur, ce secteur augmente sa pression interne. C’est ce qu’on appelle l’hypertension portale.
Si l’obstruction persiste, de plus en plus en arrière, la pression augmentée se manifeste. Le système porte détourne son sang stagnant vers les jambes, l’œsophage et l’abdomen. Les varices apparaissent dans les membres inférieurs, dans le système digestif et le liquide s’accumule dans la cavité abdominale (ascite).
Le tissu désordonné ne remplit pas ses fonctions métaboliques. Les réserves d’énergie ne s’accumulent pas car il n’y a pas de place, la bile n’est pas versée dans l’intestin et aucun facteur de coagulation n’est produit.
Quels sont les symptômes?
Les signes et symptômes de la cirrhose s’expliquent par le changement de la physiologie de l’organe. En ne pouvant filtrer le sang ni produire les substances métaboliques nécessaires, ni déverser la bile dans l’intestin, les altérations proviendront de ces défauts.
Parmi les symptômes les plus pertinents, nous citerons les suivants :
- Saignements et hémorragies : le manque de plaquettes dérivées de la cirrhose empêchera les petites plaies de se refermer à temps, entraînant des pétéchies et des ecchymoses sous la peau ou à l’intérieur des organes.
- Jaunisse : il s’agit du jaunissement de la peau et des muqueuses dû à l’accumulation de bilirubine. Puisqu’elle ne peut pas être métabolisée dans les hépatocytes ou expulsée par la bile comme il se doit, la substance chimique adhère aux autres cellules, provoquant le changement de couleur qui devient perceptible.
- Démangeaisons : La bilirubine dans la peau provoque également des démangeaisons extrêmes qui ne sont soulagées par aucun antihistaminique.
- Ascite: est l’accumulation de liquide dans l’abdomen, qui se traduit par une augmentation de la circonférence abdominale et une pression sur les autres organes de la région.
- Œdème : avec l’ascite, l’œdème est une rétention d’eau dans les membres inférieurs, en particulier. En raison de l’hypertension portale, le sang veineux est retenu dans la moitié inférieure du corps sans pouvoir avancer ni atteindre le cœur pour un échange circulatoire normal.
- Varices œsophagiennes : la même hypertension portale augmente le calibre des veines œsophagiennes, ce qui entraîne une complication grave telle qu’un saignement gastro-intestinal supérieur. Les varices se rompent et provoquent des saignements intenses qui se manifestent sous forme de vomissements, mettant la vie en danger.
Comment diagnostiquer la cirrhose?
Le diagnostic de cirrhose est suspecté chez les personnes qui accumulent une série de symptômes évocateurs et qui présentent également certains facteurs de risque. Un patient alcoolique souffrant de jaunisse, par exemple, a de fortes chances de souffrir de la maladie.
Une fois la possibilité établie, en plus de l’examen physique, des laboratoires généraux qui incluent les enzymes hépatiques sont demandés. La sérologie de l’hépatite virale peut être tracée ou les taux d’anticorps suggérant une maladie auto-immune peuvent être mesurés. Tout dépend du soupçon.
Certains signes détectés dans les laboratoires de sang sont indirects. C’est-à-dire qu’un dossier d’anémie n’est pas inhérent à la cirrhose, mais accompagne le problème hépatique. De la même manière, les faibles concentrations d’albumine ne sont pas seulement dues à une insuffisance hépatique, mais dans un contexte comme celui que nous rapportons, elles contribuent à caractériser l’affection.
L’endoscopie est une méthode utile pour le suivi des varices œsophagiennes. C’est également une stratégie thérapeutique, puisqu’il est possible de procéder à une ligature élastique de ces varices avec le même équipement.
L’imagerie hépatique est essentielle pour établir le degré évolutif de la cirrhose. L’échographie, l’IRM et la tomodensitométrie sont utilisées. La désorganisation du tissu est visible par ces méthodes et, dans les cas avancés, il n’y a généralement aucun doute sur sa présence.
Enfin, l’option d’une biopsie hépatique est soumise à l’état général du patient. Compte tenu du danger de saignement excessif, il est préférable de l’ignorer, même si chez les patients stabilisés c’est un moyen d’attester le diagnostic.

Traitements et options thérapeutiques
Le traitement de la cirrhose implique l’utilisation de plusieurs médicaments pour corriger les déficiences et le fonctionnement anormal. Tous les patients ne doivent pas recevoir toute la pharmacologie disponible, mais celle-ci est adaptée au tableau clinique de chacun.
Parmi les options de l’hypertension portale, celle-ci est traitée avec des bêta-bloquants ou des vasodilatateurs de type nitrate qui favorisent la réduction de la pression et une circulation sanguine veineuse adéquate. En cas de varices œsophagiennes, il est préférable de les refermer avec des bagues conçues à cet effet par endoscopie.
L’hémodialyse est nécessaire en cas de syndrome hépatorénal. Cela se produit lorsque le rein cesse de filtrer de la même manière que le foie le faisait auparavant. En conjonction, l’accumulation de toxines est excessive et une méthode artificielle est nécessaire pour supplanter ce manque de filtrage.
La transplantation hépatique est la dernière option lorsque les mesures de soutien échouent. Chaque pays a ses procédures d’inscription sur les listes d’attente d’organes, qui varient selon la législation locale en vigueur.
De nombreuses cirrhoses sont évitables
La cirrhose est évitable lorsque son origine est dans l’alcool, par exemple. De même, l’hépatite B peut être prévenue grâce à la vaccination et à des pratiques sûres qui préviennent les infections sexuellement transmissibles. Pour sa part, l’hépatite C est également contrôlée par des mesures préventives de contrôle des transfusions sanguines et de réduction des risques chez les toxicomanes par voie intraveineuse.
Enfin, la transplantation hépatique a entraîné une énorme avancée dans la survie de ces patients. Sa disponibilité augmente, mais elle reste réservée aux cas de faible réponse au traitement conventionnel.
- McCormick, P. Aiden, and Rajiv Jalan. “Hepatic cirrhosis.” Sherlock’s Diseases of the Liver and Biliary System (2018): 107-126.
- Axley, Page D., Crit Taylor Richardson, and Ashwani K. Singal. “Epidemiology of alcohol consumption and societal burden of alcoholism and alcoholic liver disease.” Clinics in Liver Disease 23.1 (2019): 39-50.
- Brancaccio, Giuseppina, et al. “Clinical outcomes in patients with hepatitis D, cirrhosis and persistent hepatitis B virus replication, and receiving long‐term tenofovir or entecavir.” Alimentary pharmacology & therapeutics 49.8 (2019): 1071-1076.
- Zubieta-Rodríguez, Rodrigo, Jaime Gómez-Correa, and Reynaldo Rodríguez-Amaya. “Cirrosis hepática por hepatitis autoinmune: Serie de casos y revisión de la literatura.” Médicas UIS 29.2 (2016): 175-182.
- Golfeyz, Shmuel, Sara Lewis, and Ilan S. Weisberg. “Hemochromatosis: pathophysiology, evaluation, and management of hepatic iron overload with a focus on MRI.” Expert review of gastroenterology & hepatology 12.8 (2018): 767-778.
- Drolz, Andreas, et al. “Coagulation parameters and major bleeding in critically ill patients with cirrhosis.” Hepatology 64.2 (2016): 556-568.
- Bustos, Daniel Mondragón. “Ictericia.” Revista Médica Sinergia 1.7 (2016): 14-18.
- Mallet, Maxime, Marika Rudler, and Dominique Thabut. “Variceal bleeding in cirrhotic patients.” Gastroenterology report 5.3 (2017): 185-192.
- Smith, Andrew, Katrina Baumgartner, and Christopher Bositis. “Cirrhosis: diagnosis and management.” American Family Physician 100.12 (2019): 759-770.
- Villajos, Luis Téllez. Efectos del bloqueo beta-adrenérgico sobre la función cardiaca, la hemodinámica sistémica y hepática y la función renal en los pacientes con cirrosis y ascitis refractoria. Diss. Universidad de Alcalá, 2020.
Este texto se ofrece únicamente con propósitos informativos y no reemplaza la consulta con un profesional. Ante dudas, consulta a tu especialista.